|
BỘ Y TẾ Số: 1125/QĐ-BYT |
CỘNG HÒA XÃ HỘI CHỦ NGHĨA VIỆT NAM Hà Nội, ngày 08 tháng 02 năm 2021 |
QUYẾT ĐỊNH
Về việc ban hành Hướng dẫn chăm sóc người bệnh viêm đường hô hấp cấp do vi rút SARS-CoV-2 trong cơ sở khám bệnh, chữa bệnh
________
BỘ TRƯỞNG BỘ Y TẾ
Căn cứ Nghị định số 75/2017/NĐ-CP ngày 20 tháng 6 năm 2017 của Chính phủ quy định chức năng, nhiệm vụ, quyền hạn về cơ cấu tổ chức của Bộ Y tế;
Xét đề nghị của Cục trưởng Cục Quản lý Khám, chữa bệnh, Bộ Y tế,
QUYẾT ĐỊNH:
Điều 1. Ban hành kèm theo Quyết định này “Hướng dẫn chăm sóc người bệnh viêm đường hô hấp cấp do vi rút SARS-CoV-2 trong cơ sở khám bệnh, chữa bệnh”.
Điều 2.Quyết định này có hiệu lực kể từ ngày ký, ban hành.
Điều 3.Các Ông, Bà: Chánh văn phòng Bộ; Chánh Thanh tra Bộ; Vụ trưởng, Cục trưởng các Vụ, Cục thuộc Bộ Y tế; Giám đốc Sở Y tế các tỉnh, thành phố trực thuộc Trung ương; Giám đốc Bệnh viện, Viện nghiên cứu có giường bệnh trực thuộc Bộ Y tế; Thủ trưởng Y tế các Bộ, Ngành và Thủ trưởng các đơn vị có liên quan chịu trách nhiệm thi hành Quyết định này./.
|
Nơi nhận: – Như Điều 3; – PTTg Vũ Đức Đam, Trưởng BCĐQG phòng chống dịch COVID-19 (để báo cáo); – Bộ trưởng (để báo cáo); – Các Thứ trưởng (để báo cáo); – Cổng TTĐT Bộ Y tế, Website Cục QLKCB; – Lưu: VT, KCB. |
KT. BỘ TRƯỞNG THỨ TRƯỞNG Phó trưởng ban chỉ đạo Quốc gia phòng, chống dịch bệnh viêm đường hô hấp cấp do chủng mới của vi rút Corona gây ra
Nguyễn Trường Sơn |
BỘ Y TẾ
HƯỚNG DẪN
CHĂM SÓC NGƯỜI BỆNH VIÊM ĐƯỜNG HÔ HẤP CẤP DO SARS-COV-2 TRONG CƠ SỞ KHÁM BỆNH, CHỮA BỆNH
(Kèm theo Quyết định số 1125/QĐ-BYT ngày 08 tháng 02 năm 2021 của Bộ trưởng Bộ Y tế)
HÀ NỘI – /2021
MỤC LỤC
Đại cương về SARS-CoV-2
Tổ chức quản lý người nhiễm SARS-CoV-2
Phòng ngừa lây nhiễm khi chăm sóc người nhiễm SARS-CoV-2
Chăm sóc người nhiễm, nghi nhiễm SARS-CoV-2 thể không triệu chứng, mức độ nhẹ và mức độ vừa
Chăm sóc người nhiễm SARS-CoV-2 nặng và nguy kịch
Chăm sóc và quản lý thai phụ nhiễm hoặc nghi nhiễm SARS-CoV-2
Chăm sóc trẻ nhiễm, nghi nhiễm SARS-CoV-2
Phụ lục
ĐẠI CƯƠNG VỀ SARS-COV-2
I. Đại cương
Vi rút Corona (CoV) là một họ virút lây truyền từ động vật sang người và gây bệnh cho người từ cảm lạnh thông thường đến các tình trạng bệnh nặng, đe dọa tính mạng của NB như Hội chứng hô hấp cấp tính nặng (SARS-CoV) năm 2002 và Hội chứng hô hấp Trung Đông (MERS-CoV) năm 2012. Từ tháng 12/2019, một chủng vi rút corona mới (SARS-CoV-2) đã được xác định là căn nguyên gây dịch nhiễm trùng hô hấp cấp tính (SARS-CoV-2) tại thành phố Vũ Hán (tỉnh Hồ Bắc, Trung Quốc), sau đó lan rộng ra toàn Trung Quốc và cho tới nay hầu hết các nước trên thế giới. Ngày 11/3/2020, Tổ chức Y tế Thế giới (WHO) đã công bố SARS-CoV-2 là một đại dịch toàn cầu. Chủng SARS-CoV-2 ngoài lây truyền từ động vật sang người, còn lây trực tiếp từ người sang người chủ yếu qua giọt bắn đường hô hấp và qua đường tiếp xúc. Vi rút cũng có khả năng lây truyền qua đường không khí qua khí dung (aerosol), đặc biệt tại các cơ sở y tế và những nơi đông người và ở không gian kín.
Từ ca bệnh đầu tiên được xác nhận tại Trung Quốc vào ngày 08/12/2019. Tính đến 02/02/2021, sau hơn 1 năm gây dịch ở hơn 200 quốc gia và vùng lãnh thổ, toàn thế giới có 102.626.724 ca COVID-19, trong đó 2.216.279 người tử vong. Tại Việt Nam, đến ngày 02/02/2021 đã có 1.851 ca COVID-19, trong đó có 35 ca tử vong.
Người bệnh nhiễm SARS-CoV-2 có biểu hiện lâm sàng đa dạng: từ nhiễm không có triệu chứng, tới những biểu hiện bệnh lý nặng như viêm phổi nặng, suy hô hấp, sốc nhiễm trùng, suy chức năng đa cơ quan và tử vong, đặc biệt ở những người cao tuổi, người có bệnh mạn tính hay suy giảm miễn dịch.
Hiện nay chưa có thuốc đặc hiệu để điều trị bệnh. Việc sử dụng vắc xin phòng bệnh mới được tiến hành bắt đầu tại một số nước và còn nhiều khó khăn nên các biện pháp phòng ngừa lây nhiễm chủ động như mang khẩu trang, sử dụng phương tiện phòng hộ cá nhân (PHCN) đúng tình huống; VST; vệ sinh bề mặt môi trường; giữ khoảng cách’ tránh tụ tập đông người… là các biện pháp tối quan trọng trong phòng ngừa lây nhiễm SARS-CoV-2.
II. Chẩn đoán
1. Định nghĩa ca bệnh
1.1. Trường hợp bệnh nghi ngờ
Bao gồm các trường hợp:
A. Người bệnh có sốt và/hoặc viêm đường hô hấp cấp tính không lý giải được bằng các nguyên nhân khác.
B. Người bệnh có bất kỳ triệu chứng hô hấp nào VÀ có tiền sử đến/qua/ở/về từ vùng dịch tễ* có bệnh COVID-19 trong khoảng 14 ngày trước khi khởi phát các triệu chứng HOẶC tiếp xúc gần (**) với trường hợp bệnh nghi ngờ hoặc xác định COVID-19 trong khoảng 14 ngày trước khi khởi phát các triệu chứng.
* Vùng dịch tễ: được xác định là những quốc gia, vùng lãnh thổ có ghi nhận ca mắc COVID-19 lây truyền nội địa, hoặc nơi có ổ dịch đang hoạt động tại Việt Nam theo “Hướng dẫn tạm thời giám sát và phòng, chống COVID-19” của Bộ Y tế và được cập nhật bởi Cục Y tế dự phòng.
** Tiếp xúc gần: bao gồm
– Tiếp xúc tại các cơ sở y tế, bao gồm: trực tiếp chăm sóc NB COVID-19; làm việc cùng với NVYT mắc COVID-19; tới thăm NB hoặc ở cùng phòng bệnh có NB mắc COVID-19.
– Tiếp xúc trực tiếp trong khoảng cách ≤ 2 mét với trường hợp bệnh nghi ngờ hoặc xác định mắc COVID-19 trong thời kỳ mắc bệnh.
– Sống cùng nhà với trường hợp bệnh nghi ngờ hoặc xác định mắc COVID-19 trong thời kỳ mắc bệnh.
– Cùng nhóm làm việc hoặc cùng phòng làm việc với ca bệnh xác định hoặc ca bệnh nghi ngờ trong thời kỳ mắc bệnh.
– Cùng nhóm: du lịch, công tác, vui chơi, buổi liên hoan, cuộc họp … với ca bệnh xác định hoặc ca bệnh nghi ngờ trong thời kỳ mắc bệnh.
– Di chuyển trên cùng phương tiện (ngồi cùng hàng, trước hoặc sau hai hàng ghế) với trường hợp bệnh nghi ngờ hoặc xác định mắc COVID-19 trong thời kỳ mắc bệnh.
1.2. Trường hợp bệnh xác định
Là trường hợp bệnh nghi ngờ hoặc bất cứ người nào có xét nghiệm dương tính với vi rút SARS-CoV-2 được thực hiện bởi các cơ sở xét nghiệm do Bộ Y tế cho phép khẳng định.
III. Triệu chứng
1. Lâm sàng
– Thời gian ủ bệnh: từ 2 ngày -14 ngày, trung bình từ ngày 5-7 ngày.
– Khởi phát: Triệu chứng hay gặp là sốt, ho khan, mệt mỏi và đau cơ. Một số trường hợp đau họng, nghẹt mũi, chảy nước mũi, đau đầu, ho có đờm, nôn và tiêu chảy.
– Diễn biến:
+ Hầu hết NB (khoảng hơn 80%) chỉ sốt nhẹ, ho, mệt mỏi, không bị viêm phổi và thường tự hồi phục sau khoảng 1 tuần. Một số trường hợp không có biểu hiện triệu chứng lâm sàng nào.
+ Khoảng 14% số NB diễn biến nặng như viêm phổi, viêm phổi nặng cần nhập viện, khoảng 5% cần điều trị tại các đơn vị hồi sức tích cực với các biểu hiện hô hấp cấp (thở nhanh, khó thở, tím tái, …), hội chứng suy hô hấp cấp tiến triển (ARDS), sốc nhiễm trùng, suy chức năng các cơ quan bao gồm tổn thương thận và tổn thương cơ tim, dẫn đến tử vong.
+ Thời gian trung bình từ khi có triệu chứng ban đầu tới khi diễn biến nặng thường khoảng 7 ngày – 8 ngày.
+ Tử vong xảy ra nhiều hơn ở người cao tuổi, người suy giảm miễn dịch và mắc các bệnh mạn tính kèm theo.
– Thời kỳ hồi phục: Sau giai đoạn toàn phát 7 ngày – 10 ngày, nếu không có ARDS NB sẽ hết sốt các dấu hiệu lâm sàng dần trở lại bình thường và khỏi bệnh.
– Chưa có bằng chứng khác biệt về các biểu hiện lâm sàng của COVID-19 ở phụ nữ mang thai.
– Ở trẻ em, đa số trẻ mắc COVID-19 có các biểu hiện lâm sàng nhẹ hơn người lớn, hoặc không có triệu chứng. Các dấu hiệu thường gặp ở trẻ em là sốt và ho, hoặc các biểu hiện viêm phổi. Một số trẻ mắc COVID-19 có tổn thương viêm đa cơ quan: sốt; ban đỏ hoặc xung huyết giác mạc, hoặc phù nề niêm mạc miệng, bàn tay, chân; suy tuần hoàn; các biểu hiện tổn thương chức năng tim và tăng men tim; rối loạn tiêu hóa; rối loạn đông máu và tăng các chỉ số viêm cấp.
2. Xét nghiệm cận lâm sàng
Các xét nghiệm huyết học, sinh hóa máu thay đổi không đặc hiệu:
– Số lượng bạch cầu trong máu có thể bình thường hoặc giảm; số lượng bạch cầu lympho thường giảm, đặc biệt nhóm diễn biến nặng.
–Protein C phản ứng (CRP) bình thường hoặc tăng, procalcitonin (PCT) thường bình thường hoặc tăng nhẹ. Một số trường hợp có thể tăng nhẹ ALT, AST, CK, LDH.
– Trong các trường hợp diễn biến nặng có các biểu hiện suy chức năng các cơ quan, rối loạn đông máu, tăng D-dimer, rối loạn điện giải và toan kiềm.
3. X-quang và chụp cắt lớp (CT) phổi
– Ở giai đoạn sớm hoặc chỉ viêm đường hô hấp trên, hình ảnh X-quang bình thường.
– Khi có viêm phổi, tổn thương thường ở hai bên với dấu hiệu viêm phổi kẽ hoặc đám mờ (hoặc kính mờ) lan tỏa, ở ngoại vi hay thùy dưới. Tổn thương có thể tiến triển nhanh trong ARDS. Ít khi gặp dấu hiệu tạo hang hay tràn dịch, tràn khí màng phổi.
4. Xét nghiệm khẳng định căn nguyên
– Phát hiện SARS-CoV-2 bằng kỹ thuật real-time RT-PCR hoặc giải trình tự gene từ các mẫu bệnh phẩm.
IV. Phân loại các thể lâm sàng
Bệnh SARS-CoV-2 có các thể bệnh trên lâm sàng như sau:
1. Thể không triệu chứng.
2. Mức độ nhẹ: Viêm đường hô hấp trên cấp tính
–Có các triệu chứng lâm sàng không đặc hiệu như như sốt, ho khan, đau họng, nghẹt mũi, mệt mỏi, đau đầu, đau mỏi cơ.
– Không có các dấu hiệu của viêm phổi hoặc thiếu ô xy.
3. Mức độ vừa: Viêm phổi
– Người lớn và trẻ lớn: bị viêm phổi (sốt, ho, khó thở, thở nhanh) và không có dấu hiệu viêm phổi nặng.
–Trẻ nhỏ: trẻ có ho hoặc khó thở và thở nhanh. Thở nhanh được xác định khi nhịp thở ≥ 60 lần/phút ở trẻ dưới 2 tháng; ≥ 50 lần/phút ở trẻ từ 2 – 11 tháng; ≥ 40 lần/phút ở trẻ từ 1 – 5 tuổi) và không có các dấu hiệu của viêm phổi nặng.
– Hình ảnh X-quang, siêu âm hoặc CT phổi thấy hình ảnh viêm phổi kẽ hoặc phát hiện các biến chứng.
4. Mức độ nặng- Viêm phổi nặng
–Người lớn và trẻ lớn: sốt hoặc nghi ngờ nhiễm trùng hô hấp, kèm theo bất kỳ một dấu hiệu sau: nhịp thở > 30 lần/phút, khó thở nặng.
–Trẻ nhỏ: ho hoặc khó thở và có ít nhất một trong các dấu hiệu sau đây: Tím tái hoặc SpO2 < 90%; suy hô hấp nặng (thở rên, rút lõm lồng ngực);
+ Hoặc trẻ được chẩn đoán viêm phổi và có bất kỳ dấu hiệu nặng sau: không thể uống/bú được; rối loạn ý thức (li bì hoặc hôn mê); co giật. Có thể có các dấu hiệu khác của viêm phổi như rút lõm lồng ngực, thở nhanh (tần số thở/phút như trên).
– Chẩn đoán dựa vào lâm sàng, chụp X-quang phổi để xác định các biến chứng.
5. Mức độ nguy kịch
5.1. Hội chứng suy hô hấp cấp tiến triển (ARDS)
– Khởi phát: các triệu chứng hô hấp mới hoặc xấu đi trong vòng một tuần kể từ khi có các triệu chứng lâm sàng.
–X-quang, CT scan hoặc siêu âm phổi: hình ảnh mờ hai phế trường mà không phải do tràn dịch màng phổi, xẹp thùy phổi hoặc các nốt ở phổi.
–Nguồn gốc của phù phổi không phải do suy tim hoặc quá tải dịch. Cần đánh giá khách quan (siêu âm tim) để loại trừ phù phổi do áp lực thủy tĩnh nếu không thấy các yếu tố nguy cơ.
–Thiếu ô xy máu: ở người lớn, phân loại dựa vào chỉ số PaO2/FiO2(P/F) và SpO2/FiO2(S/F) khi không có kết quả PaO2:
–Thiếu ô xy máu: ở trẻ em: dựa vào các chỉ số OI hoặc OSI cho NB thở máy xâm nhập, và PaO2/FiO2 hay SpO2/FiO2 cho thở CPAP hay thở máy không xâm nhập (NIV):
5.2. Nhiễm trùng huyết (Sepsis)
–Người lớn: có dấu hiệu rối loạn chức năng các cơ quan:
+ Thay đổi ý thức: ngủ gà, lơ mơ, hôn mê
+ Khó thở hoặc thở nhanh, độ bão hòa ô xy thấp
+ Nhịp tim nhanh, mạch bắt yếu, chi lạnh, hoặc hạ huyết áp, da nổi vân tím
+ Thiểu niệu hoặc vô niệu
+ Xét nghiệm có rối loạn đông máu, giảm tiểu cầu, nhiễm toan, tăng lactate, tăng bilirubine…
– Trẻ em: khi nghi ngờ hoặc khẳng định do nhiễm trùng và có ít nhất 2 tiêu chuẩn của hội chứng đáp ứng viêm hệ thống (SIRS) và một trong số đó phải là thay đổi thân nhiệt hoặc số lượng bạch cầu bất thường.
5.3. Sốc nhiễm trùng
– Người lớn: hạ huyết áp kéo dài mặc dù đã hồi sức dịch, phải sử dụng thuốc vận mạch để duy trì huyết áp động mạch trung bình (MAP) ≥65 mmHg và nồng độ lactate huyết thanh >2 mmol/L.
–Trẻ em: sốc nhiễm trùng xác định khi có:
+ Bất kỳ tình trạng hạ huyết áp nào.
+ Hoặc có bất kỳ 2-3 dấu hiệu sau: thay đổi ý thức, nhịp tim nhanh hoặc chậm; hoặc giãn mạch ấm/mạch nẩy; thở nhanh; da nổi vân tím hoặc có chấm xuất huyết hoặc ban xuất huyết; tăng nồng độ lactate; thiểu niệu; tăng hoặc hạ thân nhiệt.
5.4. Các biến chứng nặng-nguy kịch khác: nhồi máu phổi, đột quỵ, sảng. Cần theo dõi sát và áp dụng các biện pháp chẩn đoán xác định khi nghi ngờ và có biện pháp điều trị phù hợp.
V. Điều trị, chăm sóc
1. Nguyên tắc điều trị chung
– Phân loại NB và xác định nơi điều trị theo các mức độ nghiêm trọng của bệnh:
+ Các trường hợp bệnh nghi ngờ: cần được khám, theo dõi và cách ly ở khu riêng tại các cơ sở y tế, lấy bệnh phẩm đúng cách để làm xét nghiệm đặc hiệu chẩn đoán xác định.
+ Trường hợp bệnh xác định: cần được theo dõi và điều trị cách ly hoàn toàn tại cơ sở được phân công thu dung điều trị.
+ Ca bệnh nhẹ: điều trị tại khu cách ly của các khoa phòng thông thường.
+ Ca bệnh nặng: cần được điều trị cách ly tại các phòng cấp cứu của các khoa phòng hoặc hồi sức tích cực.
+ Ca bệnh nặng-nguy kịch: cần được điều trị hồi sức tích cực.
– Do chưa có thuốc đặc hiệu, điều trị hỗ trợ và điều trị triệu chứng là chủ yếu.
– Cá thể hóa các biện pháp điều trị cho từng trường hợp, đặc biệt là các ca bệnh nặng-nguy kịch.
– Theo dõi, phát hiện và xử trí kịp thời các tình trạng nặng, biến chứng.
2. Các biện pháp theo dõi, chăm sóc và điều trị chung
– Nghỉ ngơi tại giường, phòng bệnh cần được đảm bảo thông thoáng, có thể sử dụng hệ thống lọc không khí hoặc các biện pháp khử trùng phòng bệnh khác như đèn cực tím (nếu có).
– Vệ sinh mũi họng, có thể giữ ẩm mũi bằng nhỏ dung dịch nước muối sinh lý, xúc miệng họng bằng các dung dịch vệ sinh miệng họng thông thường.
– Giữ ấm
– Uống đủ nước, đảm bảo cân bằng dịch, điện giải.
– Thận trọng khi truyền dịch cho NB viêm phổi nhưng không có dấu hiệu sốc.
– Đảm bảo dinh dưỡng và nâng cao thể trạng, bổ xung vitamin nếu cần thiết. Với các NB nặng – nguy kịch, áp dụng khuyến cáo về dinh dưỡng của Hội Hồi sức cấp cứu và chống độc.
– Hạ sốt nếu sốt cao.
– Giảm ho bằng các thuốc giảm ho thông thường nếu cần thiết.
– Đánh giá, điều trị, tiên lượng các tình trạng bệnh lý mãn tính kèm theo.
– Tư vấn, hỗ trợ tâm lý, động viên NB.
– Theo dõi chặt chẽ các dấu hiệu lâm sàng, tiến triển của tổn thương phổi trên phim X-quang và/hoặc chụp CT phổi.
– Tại các cơ sở điều trị cần có các trang thiết bị, dụng cụ cấp cứu tối thiểu: máy theo dõi độ bão hòa ô xy, hệ thống/bình cung cấp ô xy, thiết bị thở ô xy (gọng mũi, mask thông thường, mask có túi dự trữ), bóng và dụng cụ đặt ống nội khí quản phù hợp các lứa tuổi.
3. Điều trị suy hô hấp
3.1. Liệu pháp ô xy và theo dõi
– Cần cho thở ô xy ngay với NB viêm đường hô hấp cấp nặng có suy hô hấp, thiếu ô xy máu, sốc.
– Theo dõi sát tình trạng NB để phát hiện các dấu hiệu nặng, thất bại với liệu pháp thở ô xy để có can thiệp kịp thời.
3.2. Điều trị suy hô hấp nguy kịch & ARDS
–Khi tình trạng giảm ô xy máu không được cải thiện bằng các biện pháp thở ô xy, SpO2 < 92%, hoặc/và gắng sức hô hấp: có thể cân nhắc chỉ định thở thở ô xy dòng cao qua gọng mũi (High Flow Nasal Oxygen), CPAP, hoặc thở máy không xâm nhập BiPAP.
– Không áp dụng biện pháp thở máy không xâm nhập ở NB có rối loạn huyết động, suy chức năng đa cơ quan, và rối loạn ý thức.
– Cần theo dõi chặt chẽ NB để phát hiện các dấu hiệu thất bại để có can thiệp kịp thời. Nếu tình trạng thiếu ô xy không cải thiện với các biện pháp hỗ trợ hô hấp không xâm nhập, cần đặt ống nội khí quản và thở máy xâm nhập.
–Cần đặt ống nội khí quản bởi người có kinh nghiệm, áp dụng các biện pháp dự phòng lây nhiễm qua không khí khi đặt ống nội khí quản.
– Hỗ trợ hô hấp: áp dụng phác đồ hỗ trợ hô hấp trong ARDS cho người lớn và trẻ em.
– Kiểm soát cân bằng dịch chặt chẽ, tránh quá tải dịch, đặc biệt ngoài giai đoạn bù dịch hồi sức tuần hoàn.
– Trường hợp thiếu ô xy nặng, dai dẳng, thất bại với các biện pháp điều trị thông thường, cân nhắc chỉ định và sử dụng các kỹ thuật trao đổi ô xy qua màng ngoài cơ thể (ECMO) cho từng trường hợp cụ thể và thực hiện ở những nơi có đủ điều kiện triển khai kỹ thuật này.
– Do ECMO chỉ có thể thực hiện được ở một số cơ sở y tế lớn, nên trong trường hợp cân nhắc chỉ định ECMO, các cơ sở cần liên hệ, vận chuyển NB sớm và tuân thủ quy trình vận chuyển NB do Bộ Y tế quy định.
4. Điều trị sốc nhiễm trùng
Áp dụng phác đồ điều trị sốc nhiễm trùng cho người lớn và trẻ em.
5. Điều trị hỗ trợ chức năng các cơ quan
Tùy từng tình trạng cụ thể của mỗi NB để có các biện pháp hỗ trợ thích hợp.
– Hỗ trợ chức năng thận:
– Hỗ trợ chức năng gan: nếu có suy gan
– Điều chỉnh rối loạn đông máu: truyền tiểu cầu, plasma tươi, các yếu tố đông máu nếu cần thiết.
6. Các biện pháp điều trị khác
– Thuốc kháng sinh
– Thuốc kháng vi rút
–Corticosteroids toàn thân
– Lọc máu ngoài cơ thể
– Immunoglobuline truyền tĩnh mạch (IVIG)
– Interferon
–Phục hồi chức năng hô hấp
– Phát hiện và xử trí các biểu hiện thần kinh và tâm thần.
7. Dự phòng biến chứng
Với các trường hợp nặng điều trị tại các đơn vị hồi sức tích cực, cần dự phòng các biến chứng hay gặp sau:
– Viêm phổi liên quan tới thở máy
– Dự phòng huyết khối tĩnh mạch
– Nhiễm trùng máu liên quan tới đường truyền trung tâm
– Loét do tỳ đè
– Viêm loét dạ dày do stress và xuất huyết tiêu hóa
– Yếu cơ liên quan tới điều trị hồi sức
VI.Tiêu chuẩn xuất viện
1. Người bệnh được xuất viện khi có đủ các tiêu chuẩn sau:
– Hết sốt ít nhất 3 ngày.
– Các triệu chứng lâm sàng cải thiện, toàn trạng tốt, các dấu hiệu sinh tồn ổn định, chức năng các cơ quan bình thường, xét nghiệm máu trở về bình thường, X- quang phổi cải thiện.
– Ba mẫu bệnh phẩm (các mẫu lấy cách nhau ít nhất 1 ngày) xét nghiệm âm tính với SARS-COV-2 bằng phương pháp realtime RT-PCR.
2. Theo dõi sau xuất viện
NB cần tiếp tục được cách ly phù hợp tại nhà dưới sự giám sát giám sát của y tế cơ sở và CDC địa phương thêm 14 ngày nữa và theo dõi thân nhiệt tại nhà 2 lần/ngày, nếu thân nhiệt cao hơn 380C ở hai lần đo liên tiếp hoặc có các dấu hiệu bất thường khác, phải đến khám lại ngay tại các cơ sở y tế.
TỔ CHỨC QUẢN LÝ NGƯỜI NHIỄM SARS-COV-2
1. Tổ chức đón tiếp, sàng lọc người bệnh SARS-CoV-2
SARS-CoV-2 có khả năng lây rất cao nên cần được sàng lọc, phát hiện sớm, điều trị kịp thời. Người nghi ngờ nhiễm SARS-CoV-2 phải được cách ly ngay và áp dụng nghiêm ngặt các biện pháp phòng ngừa lây truyền.
1.1. Nguyên tắc chung:
– Cơ sở KBCB cần xây dựng kế hoạch và triển khai hệ thống nhận biết, phân loại, sàng lọc và quản lý người nhiễm hoặc nghi ngờ nhiễm SARS-CoV-2 từ NB, người nhà NB, khách thăm và NVYT ngay khi đến bệnh viện. Người có triệu chứng viêm đường hô hấp (ho, sốt, chảy mũi, đau họng, tức ngực, khó thở, đau mỏi người), người có yếu tố dịch tễ (di từ vùng dịch về, tiếp xúc với người nhiễm hoặc có nguy cơ…) cần được hướng dẫn, sàng lọc và khám riêng. Thiết lập quy trình chuyển viện cho NB nghi ngờ nhiễm SARS-CoV-2 nếu cơ sở không thu dung điều trị COVID-19.
– Cơ sở KBCB cần xây dựng kế hoạch sàng lọc NB đang nằm viện, người nhà, khách thăm và NVYT đặc biệt tại các khoa có nguy cơ cao như: thận nhân tạo, hồi sức tích cực, truyền nhiễm, hô hấp, ung bướu…
– Thực hiện các biện pháp phòng ngừa và kiểm soát nhiễm khuẩn nghiêm ngặt (PNC và phòng dựa theo đường lây truyền).
1.2. Bố trí phân luồng, tiếp đón người bệnh đến khám.
1.2.1. Đối với bệnh viện có từ 2 cổng trở lên
Bước 1. Tại khu vực cổng bệnh viện (Sàng lọc ban đầu)
– Bố trí 1 cổng duy nhất dành cho đón tiếp, phục vụ người có triệu chứng viêm đường hô hấp. Tại cổng này bố trí biển ghi rõ: “Cổng đón tiếp dành cho người bị ho, sốt, chảy mũi, đau họng, tức ngực, khó thở, đau mỏi người và có tiếp xúc người nhiễm hoặc nghi ngờ nhiễm SARS-CoV-2″. Tại tất cả các cổng khác bố trí thêm biển ghi rõ: “Người bị ho, sốt, chảy mũi, đau họng, tức ngực, khó thở, đau mỏi người đi cổng số…
– Cạnh cổng, bố trí thêm biển bằng đèn màu (ví dụ biển đèn LED, biển hộp có đèn chiếu sáng bên trong hoặc cần có đèn chiếu sáng) để nhìn rõ vào ban đêm.
– Bên ngoài đường cần đặt các biển chỉ dẫn tương tự, thông tin đường dây nóng… tại các vị trí dễ nhìn.
– Bố trí nơi gửi xe tại phía ngoài cổng hoặc ngay khu vực cổng. Tập huấn đầy đủ cho nhân viên bảo vệ, trông xe về kiểm soát lây nhiễm SARS-CoV-2.
– Bố trí bàn đăng ký và khai báo y tế tại địa điểm thông thoáng ngay sát cổng bệnh viện hoặc tiền sảnh. Nhắc nhở NB, người nhà NB đeo khẩu trang, cung cấp cho NB nếu NB không có. Tại các bàn bàn đăng ký và khai báo y tế có dung dịch VST có chứa cồn cho người đến khám.
Bước 2. Luồng đi tới buồng khám sàng lọc
– Bố trí luồng đi riêng từ cổng đến buồng khám sàng lọc. Luồng đi riêng được chăng dây bằng giới hạn màu đỏ/vàng (có thể có phản quang). Có biển hướng dẫn yêu cầu người có triệu chứng chỉ đi trong luồng đã được chăng dây.
– Bố trí ít nhất 1 xe vận chuyển NB chuyên dụng (nếu khoảng cách di chuyển xa) để vận chuyển người nhiễm hoặc nghi ngờ nhiễm SARS-CoV-2. Xe chuyên dụng được để vị trí riêng có biển báo, không dùng vận chuyển NB khác và phải được khử trùng sau mỗi lần sử dụng.
Lưu ý: luồng đi bố trí không đi qua các khoa/phòng khác, hạn chế tối đa đi dọc hành lang. Cần bố trí buồng khám sàng lọc gần nhất nếu có thể với bàn đăng ký và khai báo y tế.
Bước 3. Buồng khám sàng lọc
– Bố trí buồng khám sàng lọc tại địa điểm riêng biệt, ở vị trí thông thoáng, biệt lập với các khoa/phòng khác.
– Trong phòng chỉ có một bàn khám trong buồng khám, không được khám 2 người cùng một thời điểm trong buồng khám.
– Bàn khám cần được bố trí đầy đủ các vật tư, thiết bị phục công phòng ngừa lây nhiễm SARS-CoV-2. Trong phòng chỉ có một bàn khám trong buồng khám.
Bước 4. Phân luồng sau sàng lọc
Sau khi người đến khám đã được sàng lọc, nếu xác định chắc chắn không có yếu tố dịch tễ hoặc không có triệu chứng lâm sàng liên quan đến COVID-19 thì hướng dẫn chuyển người đến khám sang khu khám thông thường. Ngược lại tại khu khám thông thường nếu lại phát hiện yếu tố nghi ngờ (yếu tố dịch tễ và/hoặc triệu chứng lâm sàng) cần chuyển ngược lại buồng khám sàng lọc.
Bước 5. Chuyển viện hoặc vào khu cách ly điều trị COVID-19
– Sau khi khám sàng lọc, nếu xác định NB nghi nhiễm SARS-CoV-2, bệnh viện chuyển NB sang 1 trong 2 vị trí sau:
a) Phòng cách ly tạm thời tại bệnh viện: chuyển NB sang phòng cách ly tạm thời nếu cơ sở không được giao thu dung điều trị COVID-19. Cơ sở liên hệ với Trung tâm Y tế dự phòng/CDC và bệnh viện (gần nhất) được giao nhiệm vụ thu dung, điều trị COVID-19 để chuyển tuyến đúng, bảo đảm không lây nhiễm trong quá trình chuyển viện.
– Cơ sở không được tự chuyển viện, cần liên hệ ngay với cơ quan quản lý trực tiếp và bệnh viện tuyến trên để được hướng dẫn chuyển viện đúng.
b) Khu cách ly điều trị COVID-19:
– Bệnh viện được cơ quan quản lý giao nhiệm vụ điều trị COVID-19 bố trí khu cách ly để tiếp nhận NB. Khu cách ly thực hiện theo đúng các hướng dẫn của Bộ Y tế nguyên tắc chia làm 3 loại đối tượng NB, bố trí vào các phòng khác nhau:
+ Cách ly người nghi nhiễm.
+ Cách ly người bị bệnh thể nhẹ;
+ Cách ly người bị bệnh thể nặng.
Lấy mẫu xét nghiệm (có thể thực hiện tại cơ sở hoặc chuyển sang nơi khác).
Nếu có chỉ định, NB được lấy mẫu xét nghiệm SARS-CoV-2 tại khu cách ly hoặc phòng cách ly tạm thời. Từng điều kiện thực tế bệnh viện có thể lấy mẫu tại phòng khám hô hấp. Bệnh viện liên hệ với CDC/YTDP để lấy mẫu hoặc tự thực hiện nếu bệnh viện đã được Bộ Y tế cho phép xét nghiệm SARS-CoV-2.
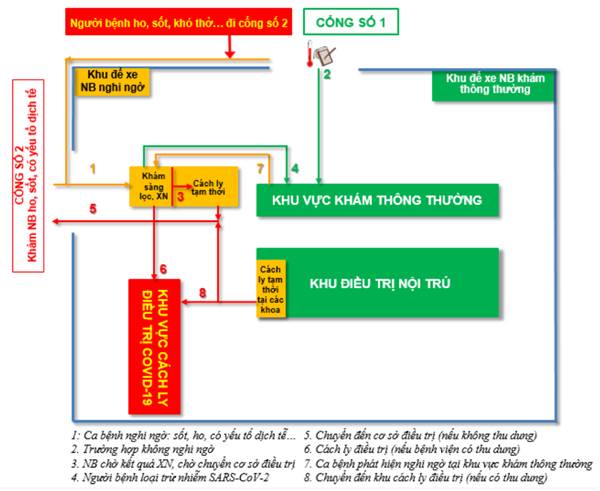
Hình 1: Sơ đồ phân luồng, sàng lọc đối với bệnh viện có nhiều cổng
1.2.2. Đối với bệnh viện có từ 2 cổng trở lên
Thực hiện theo hướng dẫn tương tự như bệnh viện có 2 cổng, tuy nhiên cần bố trí khác các điểm sau:
–Có biển chỉ dẫn từ cổng bệnh viện tới thẳng bàn/buồng đăng ký và sàng lọc phân luồng.
– Bàn/buồng đăng ký và sàng lọc phân luồng cần bố trí ngay sát cổng bệnh viện, tại sân hoặc sảnh chính theo nguyên tắc càng gần cổng càng tốt. Tuyệt đối không bố trí bàn/buồng đăng ký và sàng lọc phân luồng ở bên trong khối nhà chính và gần các khoa, phòng để giảm tối đa nguy cơ lây nhiễm.
– Phòng khám sàng lọc được bố trí ngay sát bàn/buồng đăng ký và sàng lọc phân luồng (trong phạm vi 10m tính từ cổng).
Lưu ý: Nếu phát hiện NB nhiễm SARS-CoV-2 tại các khoa nội trú thì NB phải được cách ly tạm thời ngay tại phòng cách ly tạm thời tại các khoa.
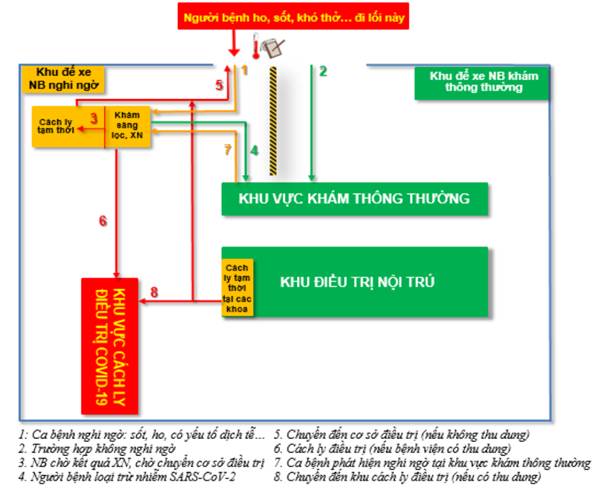
Hình 2: Sơ đồ phân luồng, sàng lọc đối với bệnh viện 1 cổng
– Trong thời gian có dịch, cần treo các bảng hướng dẫn ngay khu vực ra vào và phòng khám để hướng dẫn NB, người nhà NB có dấu hiệu sốt, ho đến ngay khu vực khám sàng lọc, tránh để họ đi đến các khu vực khác.
– Cần hướng dẫn NB, người nhà mang khẩu trang y tế, hạn chế tối đa tiếp xúc với người khác, thực hiện tốt VST, vệ sinh hô hấp.
–Người nhà đi kèm với người nhiễm hoặc nghi ngờ nhiễm SARS-CoV-2 cần phải được xem như là có phơi nhiễm với SARS-CoV-2 và cũng phải được tầm soát cho đến hết thời gian theo dõi theo quy định để giúp chẩn đoán sớm SARS-CoV-2.
– Trường hợp cần vận chuyển, nhân viên vận chuyển phải sử dụng phương tiện PHCN và xe chuyên dụng. Các vật dụng ô nhiễm, phương tiện vận chuyển, đồ thải bỏ và chất thải của NV cần phải được thu gom và xử lý theo đúng quy định.
2. Tổ chức các khu vực điều trị SARS-CoV-2
– Khu vực điều trị cần có các phòng sau: phòng khám, phòng xét nghiệm, phòng theo dõi điều trị và phòng hồi sức tim phổi.
– Bố cục của tòa nhà và luồng vận hành phải đảm bảo các tiêu chuẩn về khu cách ly trong bệnh viện.
– Nếu có thể, bố trí người nhiễm SARS-CoV-2 tại phòng áp lực âm.
– Việc ra vào khu điều trị cách ly phải được kiểm soát nghiêm ngặt.
3. Sắp xếp người bệnh
– NB nghi nhiễm và người được xác định nhiễm phải được tách biệt ở các khu vực khác nhau trong khoa, không xếp vào chung phòng bệnh.
– NB nhiễm SARS-CoV-2 có tình trạng bệnh nặng được xếp vào buồng chăm sóc đặc biệt (phòng áp lực âm nếu có) tại khu cách ly hoặc phòng cách ly có đầy đủ máy thở, máy lọc máu.
– NB nhiễm SARS-CoV-2 có tình trạng nhẹ xếp vào buồng riêng trường hợp khó bố trí buồng riêng có thể sắp xếp những người triệu chứng nhẹ chung buồng.
– Người nghi nhiễm phải được cách ly trong từng phòng đơn hoặc xếp chung phòng với khoảng cách giường tối thiểu là 1.2 mét.
– Mọi hoạt động của NB phải được giới hạn trong Khu điều trị cách ly.
4. Chuẩn bị nguồn nhân lực
– Các cơ sở khám bệnh chữa bệnh cần chủ động nguồn lực và kế hoạch nhân sự đảm bảo sẵn sàng tiếp nhận, thu dung điều trị khi có dịch bùng phát, nhằm hạn chế thấp nhất tỉ lệ tử vong và kiểm soát sự lây nhiễm trong cơ sở y tế và cộng đồng.
– Dựa trên công suất hoạt động hiện tại của Khoa/Đơn vị lâm sàng và cận lâm sàng (gọi tắt là đơn vị) so với cùng kì năm trước, các cơ sở KBCB phân loại các đơn vị theo ít nhất 3 nhóm hoạt động:
+ Nhóm làm việc tại nhà
+ Nhóm làm việc tại các khoa phòng điều trị
+ Nhóm làm việc tại khu vực sàng lọc, vùng đệm, khu vực điều trị NB nhiễm SARS-CoV-2.
–Lên kế hoạch chi tiết về các tình huống điều động nhân lực theo biến động của dịch, các tình huống có thể bị cách ly, tránh điều động nhân lực số lượng lớn ngay từ đầu.
– Tất cả NVYT phải sẵn sàng làm việc trong các tình huống không quen thuộc: làm việc với đội nhóm mới, tình huống mới với lãnh đạo là những người thuộc khu vực hồi sức, cấp cứu, truyền nhiễm.
– Đặt ra mục tiêu ngay từ ban đầu: giảm thiểu nguy cơ và biến chứng cho NB, giảm thiểu khả năng lây nhiễm chéo cho NVYT. Chăm sóc có thể không hoàn hảo và bị chậm lại do NVYT thiếu trang phục PHCN và mệt mỏi, căng thẳng kéo dài.
– Mỗi nhóm chăm sóc chỉ làm việc tối đa 1 ca/ngày tại khu vực điều trị NB nhiễm SARS-CoV-2.
– Trước khi hết ca làm việc, NVYT phải thay trang thiết bị bảo hộ và vệ sinh cá nhân cần thiết để phòng ngừa nguy cơ nhiễm vi rút trong quá trình làm việc.
4. Quản lý sức khỏe nhân viên y tế
– Nhân viên tuyến đầu trong khu vực điều trị cách ly, bao gồm bác sỹ, điều dưỡng, kỹ thuật viên, hộ lý phải sống tại khu vực cách ly và không được tự ý ra khỏi khu vực này.
– Nhân viên y tế cần một chế độ ăn giàu dinh dưỡng để tăng cường miễn dịch.
– Theo dõi, ghi chép và giám sát tình trạng sức khỏe của tất cả NVYT tuyến đầu, bao gồm đo thân nhiệt và triệu chứng hô hấp. Nếu nhân viên có bất kì triệu chứng nào như sốt, họ nên được cách ly ngay lập tức và XN xác định vi rút.
– Các điều dưỡng chăm sóc trực tiếp NB nhiễm SARS-CoV-2 cần được hỗ trợ và chuẩn bị tâm lý để làm việc và chăm sóc số lượng NB ngày càng tăng cũng như nguy cơ bị lây nhiễm chéo từ NB.
– Khi các NVYT tuyến đầu hoàn thành nhiệm vụ trong khu vực điều trị cách ly và được trở về với cuộc sống thường ngày, họ nên được xét nghiệm tìm SARS-CoV-2. Nếu âm tính, NVYT cần cách ly tại một khu vực riêng theo quy định trước khi được về nhà.
5. Chuẩn bị trang thiết bị, vật tư y tế, phương tiện phòng hộ cá nhân
– Lập danh mục và số lượng các loại thiết bị y tế (máy thở chức năng cao, máy thở xâm lấn/không xâm lấn, bơm tiêm điện, truyền dịch, máy monitor, bộ đèn đặt nội khí quản,…); vật tư y tế tiêu hao (phương tiện PHCN, dung dịch vệ sinh tay có chứa cồn.) cần trang bị tại các vị trí phòng sàng lọc, phòng cách ly, khoa điều trị tích cực phù hợp với quy mô, phạm vi hoạt động của cơ sở theo từng giai đoạn diễn biến của dịch SARS-CoV-2.
– Định mức phương tiện PHCN cho từng vùng nguy cơ (lây nhiễm từ thấp, trung bình, cao) theo hướng dẫn của Bộ Y tế.
– Phân loại cấp độ cần trang bị phương tiện PHCN phù hợp. Tất cả NVYT, người nhà NB , khách thăm bệnh viện (nếu có), những người có tiếp xúc với người hoặc mẫu bệnh phẩm từ người nhiễm hoặc nghi ngờ nhiễm SARS-CoV-2 đều được trang bị phù hợp theo khuyến cáo (xem Bảng 1).
– Phối hợp với các khoa/phòng dự trù vật tư thiết yếu đảm bảo cho hoạt động của bệnh viện và đơn vị phụ trách mua sắm kịp thời lập kế hoạch dự trữ hàng thiết yếu theo tình hình diễn biến của dịch và cam kết của nhà cung ứng về tiến độ giao hàng.
– Tất cả nhân viên tại cơ sở y tế phải mang khẩu trang.
Bảng 1: Lựa chọn sử dụng bộ trang phục phòng chống dịch SARS-CoV-2 theo khu vực, đối tượng và hoạt động chuyên môn tại các cơ sở KBCB
|
Khu vực |
Đối tượng sử dụng |
Hoạt động chuyên môn |
Cấp độ bộ trang phục phòng chống dịch SARS-CoV-2 |
|
Phòng khám sàng lọc |
NVYT |
Tư vấn, khám thực thể NB không có triệu chứng hô hấp. |
Cấp độ 3 trở lên |
|
NVYT |
Tư vấn, khám thực thể NB có triệu chứng hô hấp. |
Cấp độ 4 |
|
|
Nhân viên vệ sinh |
Sau và giữa các cuộc tư vấn, khám thực thể với NB có triệu chứng hô hấp. |
Cấp độ 3 trở lên |
|
|
NVYT |
Sàng lọc sơ bộ không tiếp xúc trực tiếp |
Cấp độ 2 |
|
|
Khoa cấp cứu khi chưa khai thác được yếu tố nguy cơ nhiễm SARS-CoV-2 |
NVYT |
Thực hiện các thủ thuật có thể tạo khí dung hoặc phẫu thuật |
Cấp độ 4 |
|
NVYT |
Mọi hoạt động |
Cấp độ 3 |
|
|
Khu vực cách ly |
NVYT |
Chăm sóc trực tiếp cho NB và không có nguy cơ tạo hạt khí dung. |
Cấp độ 3 trở lên |
|
Thực hiện các thủ thuật có thể tạo khí dung hoặc phẫu thuật |
Cấp độ 4 |
||
|
Nhân viên vệ sinh |
Vào phòng của NB |
Cấp độ 3 trở lên |
|
|
Phòng xét nghiệm mẫu dịch đường hô hấp nghi ngờ, mẫu BN mắc Covid-19 |
NVYT |
Mọi hoạt động |
Cấp độ 4 |
|
Vận chuyển NB mắc COVID-19 |
Tất cả nhân viên, bao gồm cả NVYT |
Mọi hoạt động |
Cấp độ 3 trở lên |
|
Các khu vực khác NB đi qua trong khu vực cách ly |
Tất cả nhân viên, bao gồm cả NVYT |
Bất kỳ hoạt động nào không liên quan đến việc tiếp xúc với NB. |
Cấp độ 3 |
|
Khoa chống nhiễm khuẩn |
Nhân viên xử lý chất thải tại bệnh viện |
Thu gom và xử lý chất thải tại bệnh viện |
Cấp độ 3 trở lên |
|
Khu xử lý, bảo quản thi hài |
Tất cả nhân viên, bao gồm cả NVYT |
Mọi hoạt động |
Cấp độ 4 |
6. Xây dựng các quy trình thường quy liên quan đến SARS-CoV-2
Các cơ sở y tế tìm các hướng dẫn của BYT hoặc xây dựng các hướng dẫn, quy trình cho NVYT để đảm bảo thực hành an toàn trong chăm sóc người nhiễm SARS-CoV-2.
– Quy trình tiếp đón, phân loại, sàng lọc NB.
– Hướng dẫn, quy trình sử mặc và cởi phương tiện PHCN.
– Lấy bệnh phẩm SARS-CoV-2, bảo quản, đóng gói, vận chuyển và xử lý mẫu bệnh phẩm của người nhiễm hoặc nghi ngờ nhiễm SARS-CoV-2.
– Quy trình khử trùng cho khu vực sàng lọc, cách ly SARS-CoV-2
– Quy trình xử lý dịch tiết, máu của NB nghi hoặc nhiễm SARS-CoV-2
– Quy trình xử lý rác thải y tế liên quan SARS-CoV-2
– Quy trình xử lý phơi nhiễm với SARS-CoV-2 cho NVYT
– Quy trình xử lý tử thi của người nghi ngờ hoặc xác định nhiễm SARS-CoV-2.
– Quy trình xử lý dụng cụ, đồ vải y tế.
7. Tập huấn, đào tạo
– Thành lập Ban đào tạo liên quan đến SARS-CoV-2 có trách nhiệm biên soạn và tập huấn cho toàn bệnh viện.
– Các quy trình nên được chuẩn hóa (quay video) để thuận tiện tập huấn trực tuyến, E-learning.
–Chương trình tập huấn tập trung cho 3 nhóm đối tượng:
+ Nhóm cốt lõi (điều dưỡng, kỹ thuật y làm việc trong khu vực sàng lọc, cấp cứu, hô hấp, hồi sức): tập huấn kiến thức, kỹ năng chuyên sâu, chăm sóc người nhiễm SARS-CoV-2 nặng, có thở máy, có thể chạy ECMO…
+ Nhóm mở rộng (ĐD thuộc các khoa lâm sàng có khả năng tham gia điều trị người nhiễm SARS-CoV-2 mức độ nhẹ đến trung bình trong trường hợp quá tải bệnh ở hồi sức và các khu chuyên biệt cho người nhiễm SARS-CoV-2): tập huấn kiến thức, kỹ năng cơ bản, nguyên tắc chung trong chăm sóc NB nghi ngờ hoặc nhiễm SARS-CoV-2, các biện pháp phòng ngừa lây nhiễm (sử dụng phương tiện PHCN, phòng cách ly áp lực âm,..), tư vấn giáo dục sức khỏe cho người nhà, NB.
+ Nhóm ngoại vi (hộ lý, bảo vệ, nhân viên vệ sinh, và các đối tượng khác): tập huấn kiến thức phòng ngừa lây nhiễm, nguyên tắc tiếp cận NB nghi ngờ hoặc nhiễm SARS-CoV-2 và các biện pháp phòng ngừa cơ bản.
– Diễn tập: Tổ chức diễn tập nhằm kiểm tra, đánh giá, rút kinh nghiệm những nội dung còn hạn chế để bổ sung, khắc phục và hoàn thiện kế hoạch phòng chống dịch của cơ sở.
8. Kiểm tra, giám sát
– Thành lập Tổ kiểm tra thực hiện quy định phòng, chống dịch SARS-CoV-2 trong cơ sở KBCB về công tác hành chính.
– Phòng Điều dưỡng phối hợp với khoa KSNK, Phòng KHTH và Điều dưỡng trưởng các khoa lâm sàng, Kỹ thuật viên trưởng các khoa cận lâm sàng kiểm tra, giám sát thực hiện các quy định về kiểm soát nhiễm khuẩn, phòng ngừa lây nhiễm SARS-CoV-2.
9. Tổ chức chăm sóc toàn diện cho người nghi hoặc nhiễm SARS-CoV-2
– Dấu hiệu sinh tồn của NB nên được theo dõi liên tục, đặc biệt là những thay đổi về tri giác, nhịp thở và độ bão hoà oxy. Quan sát các triệu chứng như ho, khạc đàm, đau ngực, khó thở và tím tái. Theo dõi phân tích khí máu động mạch chặt chẽ. Nhận biết kịp thời bất cứ tình trạng xấu đi nào để điều chỉnh thở oxy hoặc thực hiện những biện pháp khẩn cấp khác.
– Chú ý đến tổn thương phổi liên quan đến thở máy (VALI) khi chịu áp lực dương cuối thì thở ra cao (PEEP) và hỗ trợ áp lực cao. Theo dõi chặt chẽ thay đổi trong áp lực đường thở, thể tích khí lưu thông và nhịp thở.
– Phòng ngừa hít sặc:
+ Theo dõi tình trạng ứ đọng dạ dày. Đánh giá tình trạng ứ đọng dạ dày mỗi 4 giờ. Truyền lại dịch hút nếu thể tích còn lại của dạ dày < 100 ml; nếu không hãy báo với bác sĩ điều trị.
+ Ngăn ngừa hít sặc trong khi vận chuyển NB: trước khi di chuyển, ngưng cho ăn qua ống thông mũi, hút dịch cặn của dạ dày và nối ống dạ dày với túi áp lực âm. Trong suốt quá trình vận chuyển, nâng đầu NB cao 30 độ.
+ Ngăn ngừa hít sặc trong HFNC: kiểm tra độ ẩm mỗi 4 giờ để tránh độ ẩm cao hoặc thấp quá mức. Loại bỏ nước đọng lại trong ống kịp thời để tránh ho và hít sặc do ngưng tụ hơi nước trong đường thở gây ra. Giữ vị trí của ống thông mũi cao hơn máy và ống. Loại bỏ kịp thời hơi nước ngưng tụ trong hệ thống.
– Thực hiện các chiến lược để ngăn ngừa nhiễm trùng máu liên quan đến catheter và nhiễm trùng tiểu liên quan đến ống thông.
– Phòng ngừa tổn thương da do áp lực, bao gồm tổn thương do tì đè liên quan đến thiết bị y tế, viêm da kích ứng do bài tiết không tự chủ và tổn thương da liên quan đến băng keo y tế.
– Xác định NB có nguy cơ cao với về té ngã và thực hiện các biện pháp phòng ngừa.
– Đánh giá tất cả NB với rủi ro thuyên tắc huyết khối tĩnh mạch (VTE) để xác định những người có nguy cơ cao và thực hiện các chiến lược phòng ngừa. Theo dõi chức năng đông máu, mức độ Ddimer và các biểu hiện lâm sàng liên quan đến VTE.
– Hỗ trợ ăn uống cho những NB yếu, khó thở hoặc những người có chỉ số oxy hóa dao động rõ rệt. Tăng cường theo dõi chỉ số oxy hóa trên những NB này trong bữa ăn. Cung cấp dinh dưỡng qua đường ruột ở giai đoạn đầu cho những người không thể ăn bằng miệng. Trong mỗi ca trực, điều chỉnh liều lượng và tốc độ dinh dưỡng qua đường ruột theo khả năng dung nạp của NB.
PHÒNG NGỪA LÂY NHIỄM KHI CHĂM SÓC NGƯỜI NHIỄM SARS-COV-2
1. Nguyên tắc phòng ngừa lây nhiễm
– Thực hiện phòng ngừa chuẩn: tất cả NVYT hoạt động trong khu vực cách ly mang đầy đủ, đúng cách phương tiện PHCN. Đây là biện pháp quan trọng nhất trong phòng ngừa lây nhiễm cho NVYT
– Thực hiện phòng ngừa lây truyền qua đường tiếp xúc và đường giọt bắn trong thăm khám, chăm sóc người nhiễm hoặc nghi ngờ nhiễm SARS-CoV-2.
– Thực hiện phòng ngừa lây truyền qua đường không khí khi làm thủ thuật tạo khí dung cho người nhiễm hoặc nghi ngờ nhiễm SARS-CoV-2.
– Thực hiện vệ sinh hô hấp đối với tất cả NB và NVYT trong khu vực điều trị cách ly.
– Kiểm soát tốt thông khí, vệ sinh môi trường buồng bệnh, khu vực cách ly…
– Hạn chế tối đa việc vận chuyển NB. Cố gắng sử dụng các kỹ thuật tại giường (X-quang, siêu âm…), nếu cần vận chuyển thì phải thông báo nơi chuyển đến trước khi chuyển, cho NB mang khẩu trang y tế trong quá trình vận chuyển; sử dụng các lối đi vận chuyển riêng được xác định trước để giảm thiểu phơi nhiễm cho NVYT, NB khác.
– Tuyệt đối không để người nhà chăm sóc NB cách ly, trừ trường hợp trẻ sơ sinh, trẻ nhỏ, người nhà cần tuân thủ nghiêm ngặt các biện pháp dự phòng lây nhiễm.
– Dụng cụ, thiết bị chăm sóc NB : nên sử dụng một lần cho từng NB riêng biệt. Nếu không thể, cần làm sạch, khử khuẩn và tiệt khuẩn trước khi sử dụng cho NB khác.
2. Phòng ngừa chuẩn: là tập hợp các biện pháp phòng ngừa cơ bản áp dụng cho tất cả NB trong các cơ sở KBCB không phụ thuộc vào chẩn đoán, tình trạng nhiễm trùng và thời điểm chăm sóc dựa trên nguyên tắc coi tất cả máu, chất tiết, chất bài tiết (trừ mồ hôi) đều có nguy cơ lây truyền bệnh. Phòng ngừa chuẩn cần được áp dụng khi chăm sóc, điều trị cho tất cả NB trong cơ sở KBCB, không phụ thuộc vào chẩn đoán và tình trạng nhiễm trùng của NB.
3. Phòng ngừa dựa theo đường lây truyền:
3.1. Phòng ngừa lây truyền qua đường giọt bắn
Mang khẩu trang y tế, kính bảo vệ mắt hoặc mạng che mặt khi thao tác cần tiếp xúc gần với người nhiễm SARS-CoV-2.
3.2. Phòng ngừa lây truyền qua đường tiếp xúc
–Mang áo choàng và bao giày sạch khi vào phòng bệnh và cởi bỏ trước khi ra khỏi phòng đệm, không được để đồng phục làm việc chạm vào bề mặt môi trường hay những vật dụng khác.
– Mang găng sạch trong quá trình chăm sóc, phải thay găng sau khi tiếp xúc với phân, dịch dẫn lưu, dịch tiết của NB….
– Vệ sinh tay ngay bằng dung dịch khử khuẩn
3.3. Phòng ngừa lây truyền qua đường không khí
– Mặc áo choàng, mang khẩu trang có hiệu lực lọc cao (ví dụ khẩu trang N95).
– Lựa chọn dụng cụ và phương pháp hút đờm kín cho NB có thông khí hỗ trợ nếu có chỉ định hút đờm.
– Tiến hành thủ thuật trong phòng đơn với cửa ra vào phải đóng kín, thông khí an toàn, tốt nhất thực hiện trong phòng áp lực âm.
– Đảm bảo thông khí an toàn: thông khí tự nhiên, thông khí cơ học hoặc phối hợp nhưng lưu lượng không khí trao đổi tối thiểu phải đạt ≥12 luồng khí/giờ. Có thể dùng hệ thống hút khí ra ngoài (thấp bên dưới, cách nền nhà 10 – 15cm) khu vực không có người qua lại và tránh cho không khí đã ô nhiễm tái lưu thông.
4. Quy tắc vệ sinh hô hấp
– Che miệng mũi bằng khăn giấy khi ho và hắt hơi, sau đó bỏ ngay khăn giấy trong thùng đựng chất thải.
– Trong trường hợp không có khăn giấy có thể ho vào mặt trên của cánh tay, KHÔNG dùng bàn tay che miệng khi ho.
– Rửa tay ngay sau khi tiếp xúc với NB.
5. Kiểm soát môi trường khu vực cách ly
– Kiểm soát môi trường bề mặt: giường bệnh, sàn nhà, tường, hành lang là biện pháp quan trọng trong phòng ngừa lây nhiễm SARS-CoV-2. Cần chú ý những nguyên tắc sau:
– Khu tiếp nhận NB , hành lang, phòng chờ thông thoáng, không cần đóng kín.
– Khu vực buồng bệnh:
+ Phòng áp lực âm là phương án tối ưu.
+ Trường hợp không thể làm phòng áp lực âm, cần sử dụng không khí hỗn hợp hoặc thông khí tự nhiên, đảm bảo thông khí trong buồng cách ly tối thiểu ≥12 luồng không khí trao đổi/giờ.
+ Buồng làm thủ thuật có khả năng tạo khí dung: phải thực hiện trong buồng kín, có thông khí thích hợp (≥ 12 luồng khí trao đổi/giờ).
– Nếu không có buồng đạt tiêu chuẩn nói trên:
+ Tiến hành thủ thuật trong buồng cách xa những NB khác. Buồng thủ thuật phải thông khí tốt, ở cuối chiều gió, có cửa sổ đối lưu 2 chiều, cửa sổ mở hướng ra khu vực không có người qua lại.
+ Có thể dùng hệ thống hút khí ra ngoài, khí hút ra phải thải ra môi trường trống, không có người qua lại, không thải vào hành lang hoặc các phòng kế cận.
+ Các bề mặt môi trường cần phải được làm sạch và khử khuẩn bằng hóa chất khử khuẩn có nồng độ phù hợp và được cấp phép.
– Phương tiện, máy móc, giường tủ: vệ sinh và khử khuẩn hàng ngày, ít nhất ngày 2 lần và khi cần (giữa hai NB , khi NB tử vong, chuyển hoặc ra viện) bằng hóa chất khử khuẩn phù hợp và được cấp phép.
Bảng 2. Các hóa chất khử khuẩn có chứa Clo sử dụng trong phòng chống dịch bệnh COVID-19 tại các cơ sở KBCB.
|
Vị trí, thời điểm |
Nồng độ Clo hoạt tính |
Ghi chú |
|
Vệ sinh bề mặt khu vực thường (sàn, tường nhà, vật dụng) |
0,1% |
Nồng độ tối thiểu 0,1%, lau, xịt bề mặt không lau được |
|
Vệ sinh bề mặt khu vực cách li |
0,1% |
|
|
Bề mặt TTB, phương tiện trong phòng cách ly |
0,1% |
Lau, xịt (tùy theo vị trí) |
|
Xe, phương tiện vận chuyển người bệnh |
0,1% |
Nồng độ tối thiểu 0,1%, lau, xịt bề mặt không lau được |
|
Đổ tràn máu, dịch |
0,5% |
|
|
Chất thải (nước tiểu, phân, chất nôn, dịch hút…) |
1,0% |
Trộn theo tỉ lệ 1:1, đổ vào chất thải trong thời gian ít nhất 30 phút |
|
Bàn XN và TTB xét nghiệm |
0,5% |
Tham khảo hướng dẫn của nhà sản xuất thiết bị |
|
Xử lý thi hài |
0,1% |
Bọc kín thi hài bằng túi chuyên dụng lần thứ nhất, phun bên ngoài túi lần 1. Ngay sau khi chuyển ra khỏi phòng cách ly, tiếp tục bọc thi hài vào túi chuyên dụng lần 2, phun ngoài túi lần 2. |
|
Khử khuẩn dụng cụ, bề mặt bàn phẫu thuật, buồng phẫu thuật, phương tiện liên quan khâm liệm, phẫu thuật thi hài |
||
|
Dụng cụ ăn uống của NB |
0,05% |
Ngâm |
|
Đồ vải |
0,01%- 0,05% |
Tùy thuộc vào tình trạng nhiễm bẩn máu, dịch và chất liệu vải |
6. Sử dụng phương tiện phòng hộ cá nhân
– Lây nhiễm thường hay xảy ra ở giai đoạn cởi phương tiện PHCN. Trừ kính/mạng che mặt có thể cho vào chậu đựng dung dịch khử trùng để dùng lại, toàn bộ đồ PHCN phải cho vào túi chuyên dụng, đem đi bằng xe chuyên dụng và xử lý theo quy trình xử trí rác thải lây nhiễm.
– Cần có các bức hình (poster) đủ lớn minh hoạ dễ hiểu hai bước Mặc – Cởi bỏ quan trọng này đặt ở các vị trí dễ thấy.
– Thực hiện mang và tháo bỏ phương tiện PHCN đúng quy định tại các vị trí đã quy định.
– Cách mặc và cách cởi bộ PHCN: Theo một trình tự ngược nhau:
– Ngoài sử dụng PHCN, các quy trình như khử nhiễm bề mặt và thiết bị, giảm thiểu tiếp xúc với NB và bề mặt không cần thiết, quản lý chất thải đúng qui trình là rất cần thiết để giảm thiểu nguy cơ.
– Nói to, rõ ràng, chậm khi đang đeo khẩu trang và mặt nạ. Khi nhận được hướng dẫn lặp lại những gì bạn đã hiểu cho người nói. Cần đeo biển tên hoặc dán ảnh cá nhân bên ngoài trang phục để nhận biết lẫn nhau.
– Nên bố trí các thiết bị liên lạc giữa trong và ngoài khu vực cách ly như camera, điện thoại, bộ đàm.
7. Phòng lây nhiễm khi chăm sóc người bệnh
7.1. Khi người bệnh thở ôxy
Đảm bảo nguyên tắc “SAS”:
– An toàn (Safe): cho nhân viên chăm sóc và NB.
– Chính xác (Accurate): tránh các kỹ thuật không đáng tin cậy, không quen thuộc hoặc lặp đi lặp lại.
– Kịp thời (Swift): không vội vàng hoặc chậm trễ.
Nhân viên y tế có nguy cơ lây nhiễm cao hơn khi trực tiếp chăm sóc cho NB trong quá trình cho thở oxy/thở máy:
– Có các biện pháp an toàn để làm giảm đến mức tối thiểu lây truyền SARS-CoV-2 qua tiếp xúc hoặc qua các giọt bắn nhỏ (droplet). Sử dụng ống thông mũi lưu lượng cao (HFNC), đảm bảo đặt đúng vị trí của ống thông mũi (phải được nhét hoàn toàn vào lỗ mũi và được cố định bằng dây thun vào đầu NB để làm giảm đến mức tối thiểu thất thoát).
– Giảm đến mức tối thiểu lây truyền trong các thủ thuật phát sinh giọt bắn li ti (aerosol) ở những người nhiễm/nghi nhiễm SARS-CoV-2. Các thủ thuật phát sinh giọt bắn li ti bao gồm: hút đường thở, nội soi phế quản, đặt nội khí quản, mở khí quản và hồi sức tim phổi, kể cả trợ thở không xâm lấn (NIV).
– Thực hiện thủ thuật trong phòng áp suất âm với tối thiểu là 12 luồng trao đổi không khí/giờ, NB năm phòng riêng có thông gió tự nhiên.
–Nhân viên y tế thực hiện các thủ thuật phải mặc áo choàng không thấm nước dài tay, đeo găng tay không vô trùng (2 đôi), mắt kính bảo hộ (có chắn hai bên) và khẩu trang N95/FFP2, mạng che mặt.
– Sử dụng hệ thống vòng kín trong trường hợp cần hút đờm, dãi.
– Tránh thông khí qua mask trừ khi cần thiết và sử dụng kỹ thuật áp lực thấp/lưu lượng thấp. Nên dùng kỹ thuật bóp bóng qua mask 2 tay 2 người với vị trí tay “VE”, người thứ hai bóp túi.
– Đặt nội khí quản cho người nhiễm hoặc nghi nhiễm SARS-CoV-2 là một thủ thuật có nguy cơ cao đối với NVYT, không phân biệt mức độ nghiêm trọng lâm sàng của bệnh. Do vậy phải thực hiện tất cả các biện pháp phòng ngừa cần thiết; khuyến cáo thực hành cho các nhóm săn sóc đặc biệt và gây mê:
– Ưu tiên đặt nội khí quản sớm theo kế hoạch thay vì đặt nội khí quản cấp cứu, có nguy cơ lây nhiễm cao.
– Nếu có thể, tránh trợ thở mask – bóng (bag-mask ventilation).
– Đảm bảo NB đạt mức độ mê cần thiết (không kích thích).
– Giảm số NVYT trong phòng chỉ còn thành viên thiết yếu.
– Cung cấp tất cả các thiết bị và các thuốc men cần thiết trong phòng, không sử dụng xe đẩy.
7.2. Khi người bệnh có phẫu thuật
– Phải lên kế hoạch trước về đường vận chuyển NB từ khu vực cách ly lên phòng mổ và đường chuyển về bệnh phòng sau mổ. Có dấu hiệu cảnh báo để mọi người nhìn thấy đây là NB nghi nhiễm hoặc nhiễm SARS-CoV-2 (ví dụ treo biển, dán nhãn, màu sắc đặc trưng.. .).
– NB đeo khẩu trang y tế, đội mũ, nằm giường, cáng hoặc ngồi xe lăn, không nói chuyện khi di chuyển.
– Nhân viên y tế trước khi di chuyển, thông báo cho phòng mổ sẵn sàng.
– Mặc phương tiện PHCN, di chuyển NB đến phòng mổ theo lối đi đã xác định trước. Hạn chế tối đa sử dụng thang máy.
– Nhanh chóng bàn giao, điền bảng kiểm an toàn phẫu thuật và đưa thẳng vào phòng mổ, không qua phòng trung gian.
– Không mang hồ sơ bệnh án vào phòng mổ, các ghi chép hồ sơ bệnh án sau cuộc mổ được truyền ra ngoài qua mạng, giấy ghi tạm thời hoặc bảng ghi qua ô kính, sao lại trong hồ sơ bệnh án và được NVYT có trách nhiệm ký sau cuộc mổ trong khu vực hành chính sau khi đã tháo phương tiện PHCN.
– Tại phòng mổ: Ưu tiên phòng mổ có áp lực âm. Nếu phòng mổ có áp lực dương, tắt hệ thống áp lực dương nếu có thể. Cửa phòng mổ phải dán thông báo NB SARS-CoV-2.
–Hạn chế tối đa người vào phòng mổ: BSGM + Phụ mê + PTV + Phụ mổ + Dụng cụ viên + 1 chạy ngoài. Nhân lực tăng thêm tùy tình huống.
– Nên chọn bác sĩ và những nhân viên có kinh nghiệm nhất thực hiện.
– Hạn chế tối đa mở cửa phòng mổ trong khi mổ. Việc liên lạc trong-ngoài phòng mổ nên qua bộ đàm, điện thoại, ra hiệu… Nên có một nhân viên “chạy ngoài” túc trực bên ngoài ngay tại cửa phòng mổ để thông tin hỗ trợ khi cần thiết.
– Không thay người trong suốt cuộc mổ trừ khi bắt buộc.
– Thu gom chất thải đúng quy định
– Tiệt trùng, khử khuẩn đúng quy định
– Tiệt trùng ngay lập tức phòng mổ và những trang thiết bị đã sử dụng cho NB (đèn đặt NKQ, mandrine, mask, máy thở và dây máy thở, monitoring, bơm tiêm điện… thay dây hút khí theo dõi PetCO2, thay các filter lọc trên đường thở).
– Sau khi NB chuyển khỏi phòng phẫu thuật, để phòng trống cho tới khi 99,9% không khí được thay thế (VD: với một phòng phẫu thuật với tối thiểu 15 lượt trao đổi khí một giờ, cần tối thiểu 28 phút).
– Sau ca phẫu thuật, lau và khử khuẩn vùng bề mặt mà tiếp xúc nhiều ở máy mê và khu vực gây mê bởi các chất khử khuẩn. Cân nhắc sử dụng tấm trải dùng một lần (như tấm phủ nilon) để giảm nhiễm bẩn thiết bị và các bề mặt môi trường.
Chi tiết xem Hướng dẫn phòng ngừa và kiểm soát lây nhiễm SARS-CoV-2 trong cơ sở KBCB ban hành theo Quyết định số 5188/QĐ-BYT ngày 14/12/2020 của Bộ trưởng Bộ Y tế.
CHĂM SÓC NGƯỜI NHIỄM, NGHI NHIỄM SARS-COV-2 THỂ KHÔNG TRIỆU CHỨNG, MỨC ĐỘ NHẸ VÀ MỨC ĐỘ VỪA
1. Đại cương
– Các trường hợp bệnh nghi ngờ (có thể xem như tình trạng cấp cứu): cần được khám, chăm sóc, theo dõi và cách ly ở khu riêng tại các cơ sở y tế, lấy bệnh phẩm đúng cách để làm xét nghiệm đặc hiệu chẩn đoán xác định.
– Đối với các ca bệnh nhẹ (viêm đường hô hấp trên, viêm phổi nhẹ) điều trị và chăm sóc tại các khu cách ly của các khoa phòng thông thường.
– Do chưa có thuốc đặc hiệu, điều trị hỗ trợ và điều trị triệu chứng là chủ yếu.
– Cá thể hóa các biện pháp chăm sóc và điều trị cho từng trường hợp.
– Theo dõi, phát hiện và xử trí kịp thời các tình trạng nặng, biến chứng.
2. Chăm sóc
2.1. Nhận định
– Thể trạng, tinh thần, da, niêm mạc.
– Nhiệt độ, mạch, huyết áp.
– Tình trạng hô hấp:
+ Nhịp thở, kiểu thở, mức độ khó thở.
+ Độ bão hòa ôxy (SpO2).
+ Các triệu chứng: nghẹt mũi, ho, khạc đàm, đau họng, đau tức ngực.
– Các triệu chứng khác: tiêu hóa, tiết niệu, đau đầu, đau mỏi cơ, …
2.2. Can thiệp điều dưỡng
2.2.1. Đảm bảo hô hấp:
– Hướng dẫn NB nằm tư thế đầu cao, nếu NB có thể ngồi, đi lại được sẽ giúp hoạt động của cơ hoành tốt hơn, tránh ứ đọng đờm.
– Cho NB thở oxy (nếu cần) theo chỉ định.
– Vỗ rung, hướng dẫn NB thở chậm và sâu phòng ứ đọng đờm.
– Người bệnh cần đeo khẩu trang và thực hiện vệ sinh hô hấp khi ho khạc.
– Vệ sinh mũi họng, có thể giữ ẩm mũi bằng cách nhỏ dung dịch nước muối sinh lý, súc miệng họng.
2.2.2. Thực hiện y lệnh điều trị:
– Thực hiện y lệnh truyền dịch, tiêm thuốc, uống thuốc đầy đủ và đúng giờ.
– Phụ giúp bác sĩ làm thủ thuật khi có chỉ định.
– Thực hiện các xét nghiệm kịp thời và đầy đủ theo chỉ định.
–Thực hiện các y lệnh khác.
2.2.3. Đảm bảo dinh dưỡng:
– Đánh giá tình trạng dinh dưỡng của NB hàng ngày.
– Cung cấp suất ăn, nước uống tại giường cho từng NB trong thời gian cách ly.
– Động viên NB ăn hết suất ăn theo chỉ định. Uống đủ nước, đảm bảo cân bằng dịch, điện giải.
2.2.4. Tư vấn, giáo dục sức khỏe:
– Ngay sau khi NB nhập viện điều trị cần hướng dẫn NB nội quy khoa phòng, phát tờ thông tin.
– Động viên tinh thần, hướng dẫn về bệnh để NB yên tâm điều trị.
– Hướng dẫn NB chế độ ăn, tập vận động, tập thở và thể dục liệu pháp.
– Hướng dẫn người bệnh sử dụng khẩu trang, vệ sinh hô hấp khi ho, vệ sinh tay, vệ sinh cá nhân.
– Tư vấn cho NB sau khi ra viện (tại nhà): tuân thủ hướng dẫn phòng ngừa dịch tại nhà sau thời gian cách ly. NB cần theo dõi thân nhiệt tại nhà 2 lần/ ngày nếu thân nhiệt cao hơn 38oC ở hai lần đo liên tiếp hoặc có dấu hiệu bất thường khác phải đến khám lại ngay tại các cơ sở y tế.
2.2.5. Theo dõi và dự phòng các biến chứng:
– Theo dõi nhịp thở, SpO2, mạch, nhiệt độ, huyết áp tối thiểu 2 lần/ngày và khi cần; phát hiện kịp thời các dấu hiệu bất thường của NB như: khó thở tăng lên; dấu hiệu suy hô hấp để có can thiệp phù hợp.
– Đối với NB có viêm phổi diễn biến nặng dần, báo bác sỹ, chuẩn bị sẵn sàng các dụng cụ phụ giúp bác sỹ làm thủ thuật như đặt ống NKQ/mở khí quản, thở máy.
– Lưu ý đối với những trường hợp người bệnh trên 60 tuổi, người có bệnh mạn tính từ trước như bệnh tim mạch, bệnh phổi mãn tính, đái tháo đường, ung thư…
2.3. Đánh giá
Diễn biến tốt:
– NB hết sốt, mạch, huyết áp ổn định, không có tình trạng suy hô hấp, không xuất hiện các biến chứng và tai biến chăm sóc như viêm phổi, loét vùng tỳ đè…
– NB và gia đình hiểu biết về bệnh, cách chăm sóc và các biện pháp phòng bệnh, phòng ngừa lây nhiễm.
– Không lây lan bệnh cho nhân viên y tế và người nhà NB.
Không cải thiện hoặc diễn biến nặng hơn:
Tình trạng toàn thân NB xấu đi, NB suy hô hấp nặng, rối loạn các chức năng cơ thể, xuất hiện các biến chứng như loét vùng tỳ đè, viêm phổi…. hoặc để lại nhiều di chứng hoặc lây lan bệnh cho nhân viên y tế và gia đình NB.
CHĂM SÓC NGƯỜI NHIỄM SARS-COV-2 NẶNG VÀ NGUY KỊCH
Người bệnh nhiễm SARS-CoV-2 mức độ nặng được điều trị tại các phòng cấp cứu của các khoa phòng hoặc phòng hồi sức tích cực của khu cách ly, mức độ nguy kịch cần được điều trị tại buồng hồi sức đặc biệt. Chăm sóc người bệnh nhiễm SARS-CoV-2 mức độ nặng, nguy kịch tuân thủ chăm sóc người bệnh cấp I nói chung và kết hợp với một số trường hợp đặc biệt sau:
I. Người bệnh SARS-CoV-2 có viêm đường hô hấp cấp tiến triển
1. Nguyên tắc chăm sóc:
Người bệnh nhiễm SARS-CoV-2 có suy hô hấp cấp tiến triển (ARDS) cần được theo dõi, xử trí kịp thời để phòng ngừa nguy cơ tử vong và đảm bảo nguyên tắc “SAS”: An toàn (Safe): cho nhân viên chăm sóc và NB; Chính xác (Accurate): tránh các kỹ thuật không đáng tin cậy, không quen thuộc hoặc lặp đi lặp lại; Kịp thời (Swift): không vội vàng hoặc chậm trễ.
Đề phòng nguy cơ lây truyền cho nhân viên y tế trong quá trình cho thở oxy (oxygen administration)/ liệu pháp oxy bằng ống thông mũi lưu lượng cao (high flow nasal cannula – HFNC); áp lực đường thở dương liên tục (continuous positive airway pressure – CPAP); trợ thở không xâm lấn (noninvasive ventilation – NIV); áp lực đường thở dương hít vào (inspiratory positive airway pressure – IPAP); áp lực đường thở dương thở ra (expiratory positive airway pressure – EPAP).
2. Chăm sóc
2.1. Nhận định
– Toàn trạng: tri giác (tỉnh táo, tiếp xúc, thang điểm glassow); tình trạng da, niêm mạc; thân nhiệt.
– Tình trạng hô hấp:
+ Nhịp thở, kiểu thở, mức độ khó thở, tím tái, co kéo cơ hô hấp.
+ Độ bão hòa ôxy (SpO2).
+ Các triệu chứng: ho, ho đàm, đau họng, đau tức ngực…
– Các triệu chứng khác: tiêu hóa, tiết niệu, thần kinh (đau đầu), cơ xương khớp (đau mỏi cơ khớp..).
2.2. Can thiệp điều dưỡng
2.2.1 Đảm bảo hô hấp:
– Có các biện pháp an toàn để làm giảm đến mức tối thiểu lây nhiễm qua tiếp xúc hoặc qua các giọt bắn nhỏ (droplet). Đặt khẩu trang y tế lên ống thông mũi khi sử dụng ống thông mũi lưu lượng cao (HFNC).
– Theo dõi độ bão hòa oxy liên tục trước và trong quá trình trị liệu oxy. Một số NB có thể biểu hiện suy giảm oxy nhanh chóng theo thời gian.
– Người bệnh phải đeo khẩu trang y tế trong quá trình điều trị oxy qua ống thông mũi.
a. Thở oxy liều cao (HFNC)/thở máy không xâm nhập (NIV):
– Theo dõi toàn trạng: tri giác, da niêm, sắc mặt, sinh hiệu, kiểu thở, SpO2.
– Thở oxy qua mặt nạ: kích cỡ mặt nạ phải phù hợp với mặt người bệnh. Cố định mặt nạ không được quá chặt dễ gây loét tì đè (sống mũi) hoặc lỏng gây dò khí ra ngoài làm giảm áp lực đường thở và tăng nguy cơ lây nhiễm. Cố định mặt nạ: phía trên vòng qua đầu ở trên tai, phía dưới vòng qua sau gáy.
– Đảm bảo thông thoáng đường thở: hướng dẫn người bệnh ho, khạc đàm hoặc hút đàm cho người bệnh (nếu cần).
– Có thể bỏ máy khi người bệnh ho khạc đàm, ăn uống qua đường miệng.
b. Thông khí tư thế nằm sấp:
– Theo dõi sát tình trạng hô hấp và tri giác của người bệnh. Phòng ngừa tụt ống khi người bệnh có thở máy qua nội khí quản.
– Giữ thông đường thở, tránh bị gập ống dẫn oxy hoặc ống nội khí quản khi cho người bệnh nằm sấp và khi xoay trở.
– Xử lý tốt dịch tiết của người bệnh (nước dãi, nước mũi, đờm…) bằng chất khử trùng có chứa chlorine (2500 mg/L).
2.2.2. Thực hiện y lệnh điều trị
– Thực hiện y lệnh truyền dịch, tiêm thuốc, uống thuốc nhanh chóng, kịp thời, chính xác.
– Thực hiện các xét nghiệm cận lâm sàng, thăm dò chức năng theo chỉ định của bác sĩ.
– Phụ giúp bác sĩ làm thủ thuật khi có chỉ định. Hạn chế người không liên quan ở trong phòng khi làm thủ thuật.
– Đưa NB đi chụp chiếu X – quang, chụp cắt lớp vi tính, siêu âm. phải đảm bảo tuân thủ nguyên tắc phân luồng NB.
2.2.3. Theo dõi và phòng ngừa các biến chứng
– Phát hiện sớm dấu hiệu suy hô hấp và suy tuần hoàn: mạch nhanh nhỏ, huyết áp khó đo, NB thở nhanh, rút lõm lồng ngực, tím môi và đầu chi.
– Phát hiện sớm tình trạng hít sặc trong thở oxy liều cao/ thở máy không xâm nhập, thông khí nằm sấp.
– Theo dõi phòng ngừa loét do tỳ đè, huyết khối tĩnh mạch tĩnh mạch
– Đối với những trường hợp cao tuổi, có bệnh mạn tính từ trước như bệnh tim mạch, bệnh phổi mãn tính, đái tháo đường, ung thư. Cần theo dõi sát hơn các NB thông thường khác.
2.2.4. Dinh dưỡng
Đảm bảo dinh dưỡng và nâng cao thể trạng. Với các NB nặng – nguy kịch, áp dụng hướng dẫn dinh dưỡng của Hội Hồi sức cấp cứu và chống độc đã ban hành và chỉ định của Bác sĩ Dinh dưỡng.
2.2.5. Theo dõi và chăm sóc khác
– Theo dõi sát nhịp thở, mạch, huyết áp, nhiệt độ, SpO2; P/F, tham khảo lactate của NB ít nhất 1h/ 1 lần.
– Theo dõi lượng nước tiểu 3h/lần; đo bilan dịch vào ra trong ngày để đảm bảo cân bằng dịch và điện giải.
– Hạ sốt cho NB bằng cách chườm mát. Dùng thuốc hạ sốt khi có chỉ định.
– Vệ sinh và khử trùng- khử khuẩn các dụng cụ (ống nghe, nhiệt kế) trước khi sử dụng cho mỗi NB.
– Theo dõi chặt chẽ việc sử dụng thở máy không xâm nhập trong thời gian ngắn (<2 giờ), nếu NB bị suy tim trái cấp tính, bệnh phổi tắc nghẽn mạn tính hoặc bị suy giảm miễn dịch thì đặt NKQ nên được thực hiện càng sớm càng tốt nếu không cải thiện các triệu chứng suy hô hấp. Phải gắn bộ lọc vi rút giữa mặt nạ và van thở ra khi áp dụng NIV với một ống duy nhất. Nên chọn mặt nạ phù hợp để giảm nguy cơ lây lan vi rút qua rò rỉ không khí.
– Theo dõi nguy cơ hít sặc.
2.2.6. Phục hồi chức năng hô hấp cho NB
– Hướng dẫn NB thở sâu-chậm và thở mở rộng ngực kết hợp với mở rộng vai.
– Vỗ rung cho NB càng sớm càng tốt.
– Tập vật lý trị liệu sớm giúp phổi giãn nở hoàn toàn, tránh ứ đọng đàm nhớt.
– Xoay trở thường xuyên mỗi 2 -3 giờ/lần, tập vận động các chi tránh teo cơ, co cứng khớp.
2.3. Đánh giá:
Diễn biến tốt:
Người bệnh cảm giác dễ chịu, thở êm không mệt, SpO2 ổn định ≥ 95% thì theo dõi có thể giảm dần oxy cho NB (theo chỉ định bác sỹ).
Không cải thiện hoặc diễn biến nặng hơn:
Người bệnh khó thở tăng, co kéo cơ hô hấp, tím môi và đầu chi, SpO2 ≤ 92% báo ngay bác sĩ; điều dưỡng chuẩn bị dụng cụ đặt ống nội khí quản và có thể NB phải thở máy.
II. Chăm sóc người nhiễm SARS-CoV-2 thở máy
1. Các phương pháp thông khí cơ học trong hỗ trợ hô hấp
Thông khí cơ học là quá trình khí y tế và oxy được pha trộn với nhau theo một tỷ lệ đã xác định trước và đẩy vào trong đường thở sau đó đi vào trong các phế nang. Khi phổi nở ra, áp lực bên trong các phế nang cũng gia tăng. Khi có tín hiệu kết thúc (thường là áp lực hoặc dòng khí) làm cho máy ngưng đẩy khí vào trong đường thở và làm giảm áp lực trong đường thở. Tiếp sau đó là kỳ thở ra thụ động, với luồng khí đi từ phế nang đang có áp lực cao ra đường thở có áp lực thấp hơn. Thông khí cơ học xâm lấn thường gặp nhất, được dùng với mục đích thay thế một phần hoặc hoàn toàn chức năng của nhịp thở tự nhiên bằng các thực hiện công việc của nhịp thở và trao đổi khí ở NB suy hô hấp. Thông khí cơ học xâm lấn là phương pháp cung cấp áp lực dương đến phổi thông qua ống nội khí quản hoặc ống mở khí quản. Trong khi đó, thông khí cơ học không xâm lấn được cung cấp thông qua dụng cụ thay thế thường là mặt nạ.
Các phương thức thông khí cơ học:
– Phương thức thông khí kiểm soát: kiểm soát liên tục (continuous mandatory ventilation, gọi tắt là CMV), A/C (hỗ trợ/kiểm soát)
– Phương thức thông khí hỗ trợ: thông khí kiểm soát ngắt quãng đồng bộ (Synchronized Intermittent Mandatory Ventilation – SIMV), SIMV + PS (có hỗ trợ các nhịp NB tự thở)
–Phương thức thông khí tự thở: PS, CPAP (không hỗ trợ cho các nhịp tự thở)
2. Nguyên tắc khi chăm sóc người nhiễm SARS-CoV-2 có thông khí xâm nhập (Thở máy)
– Sử dụng phương tiện phòng hộ các nhân (PPE) theo quy định trong quá trình chăm sóc.
– Cần đảm bảo toàn bộ hệ thống dây máy thở, đặc biệt các khớp nối trên dây luôn kín. Thận trọng và tránh việc ngắt kết nối không cần thiết với ống nội khí quản (NKQ) ở NB thở máy để tránh dẫn xuất và tiếp xúc với virus không cần thiết ra ngoài môi trường. (Ví dụ, các thiết bị hút đờm kín gắn tích hợp trên hệ thống dây và bộ nối tích hợp trên dây cho nội soi phế quản, nếu điều kiện cho phép).
Nếu cần phải ngắt kết nối hệ thống dây máy thở (Ví dụ: cần bóp bóng, chuyển qua máy thở di động), phải kẹp NKQ trong khi ngắt kết nối và mở kẹp sau khi kết nối lại. Đây được coi là thủ thuật có tạo khí dung và ưu tiên làm trong phòng cách ly về tác nhân lây nhiễm qua không khí nếu khả thi.
– Các biện pháp phòng ngừa nhiễm trùng khác bao gồm sử dụng bộ dây máy thở có bộ dây thở vào và thở ra riêng với các bộ lọc vi khuẩn được đặt ở đầu ra cũng như hệ thống trao đổi nhiệt (HME) thay cho máy thở dùng 1 dây chung cho thở vào và thở ra. Bộ lọc có HME nên được đặt giữa cổng thở ra và NKQ.
– Điều đặc biệt quan trọng là phải tuân thủ các tiêu chuẩn thực hành về việc duy trì áp suất bóng chèn NKQ trong khoảng từ 25 đến 30 cm H2O để giữ kín giữa bóng chèn và thành khí quản.
– Tất cả các máy thở nên có sẵn các bộ lọc thích hợp và được thống nhất theo lịch thay đổi bộ lọc. Sau mỗi lần thay bộ lọc, máy thở nên được lau sạch.
3. Quản lý người bệnh nhiễm SARS-CoV-2 có thở máy
–Người bệnh nhiễm SARS-CoV-2 thở máy nên được bố trí trong khu vực/phòng cách ly tối ưu là áp lực âm.
– Phòng cách ly có hệ thống áp lực âm và trong trường hợp không thể làm phòng áp lực âm, cần sử dụng không khí hỗn hợp, hoặc thông khí tự nhiên, đảm bảo thông khí trong buồng cách ly tối thiểu ≥ 12 luồng không khí trao đổi/giờ.
– Có bố trí đường ra, đường vào phù hợp.
– Đảm bảo của phòng luôn đóng và có biển cảnh báo nền đỏ, chữ vàng “KHU VỰC CÁCH LY Y TẾ – KHÔNG NHIỆM VỤ MIỄN VÀO”.
– Đảm bảo bố trí điểm rửa tay với xà phòng với nước sạch, trường hợp không bố trí điểm rửa tay thì phải có dung dịch sát khuẩn tay có chứa ít nhất 60% cồn.
– Có thùng màu vàng có nắp đậy, có đạp chân và có lót túi màu vàng đựng chất thải lây nhiễm, có dán nhãn “CHẤT THẢI CÓ NGUY CƠ CHỨA SARS-CoV-2”. Tất cả chất thải phát sinh trong khu vực cách ly đều được coi là chất thải lây nhiễm.
– Có kế hoạch vệ sinh, khử khuẩn bề mặt ít nhất ngày 2 lần và khi cần.
4. Chăm sóc
4.1. Chăm sóc người bệnh thở máy
4.1.1. Nhận định:
a. Toàn trạng người bệnh
– Dấu hiệu sinh tồn: tri giác, mạch, huyết áp, nhị thở, nhiệt độ, SpO2.
– Da niêm mạc: hồng, tím tái.
– Tình trạng thở của NB, sự di động của lồng ngực.
– Mức độ phối hợp giữa NB và máy thở, không chống máy, an thần.
– Mức độ NB đáp ứng tốt với thở máy: nằm yên, da niêm hồng, không chống máy, dấu hiệu sinh tồn ổn, SPO2 đạt ngưỡng yêu cầu, khí máu trong giới hạn bình thường.
– Đờm nhớt: số lượng, màu sắc, tính chất.
– Dịch dạ dày: số lượng, màu sắc, tính chất.
– ống nội khí quản: kích cỡ ống nội khí quản, chiều dài ống, vị trí cố định, áp lực bóng chèn.
– Các dẫn lưu đi kèm (nếu có): dẫn lưu màng phổi, màng tim, sonde tiểu.
– Đánh giá vùng da có nguy cơ tổn thương do tì đè: vị trí sonde dạ dày, vị trí cố định ống nội khí quản, gót chân, cùng cụt, vành tai, khuỷu tay,….
b. Máy thở:
– Các nguồn cung cấp cho máy thở: nguồn điện, nguồn oxy, khí nén
–Thông số cài đặt máy thở: chế độ thở, mức áp lực, VTE, tần số thở, PIP, FiO2…
– Kiểm tra các ngưỡng báo động.
– Hệ thống dây máy thở, các bộ lọc có ẩm ướt hay không?
c. Đánh giá nguy cơ lây nhiễm trên người bệnh thở máy:
– Nguy cơ tạo giọt bắn, hạt khí dung của người bệnh.
– Thủ thuật cần thực hiện.
– Trang bị phương tiện PHCN.
– Tuân thủ thực hành phòng ngừa lây nhiễm của NVYT.
4.1.2. Can thiệp:
Lưu ý, tuân thủ các quy định sử dụng phương tiện PHCN và quản lý kiểm soát lây nhiễm chéo trong quá trình chăm sóc người bệnh nhiễm SARS-CoV-2.
a. Quản lý NB đáp ứng được an thần, giảm đau:
– Theo dõi dấu hiệu sinh tồn, SpO2.
– Theo dõi mức độ tri giác, an thần, mức độ đau, đánh giá mức độ phối hợp đồng bộ giữa NB và máy thở.
– Theo dõi và đảm bảo liều lượng các thuốc an thần đang sử dụng.
– Theo dõi và phát hiện sớm các biến chứng: hôn mê kéo dài, ngừng thở, chậm nhịp tim, tụt huyết áp.
b. Quản lý đường thở:
– Theo dõi và đánh giá thông số máy thở:
+ Vte: thể tích khí lưu thông thở ra, đặc biệt ở phương thức thở thể tích. Mục đích để phát hiện sự thoát khí qua nội khí quản, thể tích khi máy bơm vào phổi không đủ.
+ Giảm VTE:
* Khi thở chế độ thở thể tích: chứng tỏ thoát khí qua ống nội khí quản nhiều, cần đặt nội khí quản cỡ lớn hơn hoặc ống nội khí quản có bóng chèn.
* Khi thở chế độ thở áp lực: chứng tỏ máy không bù trừ được lượng khí thoát qua ống nội khí quản hoặc giảm độ đàn hồi, tăng sức cản đường thở.
+ Tăng VTE: thường xảy ra khi tình trạng NB cải thiện, xem xét chỉ định cai máy thở, hoặc thở chống máy.
+ Thông số PIP (Peak Inspiratory Pressure):
* Khi thở chế độ thở thể tích: PIP sẽ thay đổi tùy độ đàn hồi của phổi và sức căn đường thở.
* Tăng PIP: giảm độ đàn hồi của phổi như xẹp phổi, tràn khí màng phổi, phù phổi hoặc tăng sức cản do co thắt phế quản, tắc nội khí quản.
– Nhịp thở của máy thở:
+ Nhịp thở của máy thở cao hơn cài đặt chung: NB có thêm nhịp tự thở
+ Chống máy: xem xét thuốc ức chế hô hấp, an thần
+ Cải thiện lâm sàng, SpO2: cai máy thở
– Các thông số báo động máy thở
+ Hệ thống dẫn khí: sạch, kín, luôn phải để thấp hơn ống NKQ/MKQ của NB.
+ Ưu tiên sử dụng bộ lọc HME tại đường thở vào và trước đường thở ra. Trong trường hợp sử dụng hệ thống làm ấm, ẩm: mực nước trong bình ở giới hạn cho phép, nhiệt độ 30-35 0C, mức độ hơi nước đọng lại trên dây. Lưu ý có bộ lọc khuẩn tại thở ra và nếu hơi nước đọng thành giọt chứng tỏ độ ẩm quá cao, cần giảm nhiệt độ.
+ Hút đờm: sử dụng hệ thống hút đờm kín, lựa chọn kích cỡ ống hút phù hợp (kích cỡ ống hút = (ID NKQ – 1) x 2 (ID: đường kính trong ống nội khí quản), thời gian hút ≤15 giây.
Bảng 4. Áp lực hút theo tuổi người bệnh
|
Tuổi |
Áp lực hút |
|
Sơ sinh |
50-80mmHg |
|
Trẻ em |
80-100mmHg |
|
Người lớn |
100-120mmHg |
c. Phòng ngừa viêm phổi do thở máy:
– Chọn loại ống NKQ thích hợp, nên sử dụng NKQ có hút dưới thanh môn và hút dịch mỗi 2 giờ.
– Sử dụng bộ dây thở dùng một lần.
– Đặt bộ lọc HME tại đường thở vào và trước đường thở ra.
– Nằm đầu cao ít nhất 30 độ (trừ trường hợp chống chỉ định).
– Theo dõi áp lực bóng chèn mỗi 4 giờ và duy trì ở mức 25 – 30 cm H2O.
– Tuân thủ các biện pháp phòng ngừa nhiễm khuẩn bệnh viện.
– Tuân thủ kỹ thuật vô khuẩn khi hút đàm, sử dụng hệ thống hút đàm kín.
– Theo dõi thân nhiệt NB và phát hiện sớm các dấu hiệu nhiễm khuẩn: màu sắc, số lượng, tính chất đàm, XN công thức máu.
– Sử dụng bộ dây máy thở mới cho mỗi NB, chỉ thay dây máy thở khi bẩn hoặc hư hỏng trong khi NB đang thở máy.
– Thay bình làm ấm/ẩm khi hư hỏng, bẩn, hoặc sau mỗi 5-7 ngày.
–Xoay trở NB thường xuyên.
– Vệ sinh vùng mũi miệng với dung dịch chlorhexidine 0.2%, giữ sạch sẽ và tránh ứ đọng các dịch tiết.
d. Theo dõi và phát hiện sớm các biến chứng do thở máy:
|
Stt |
Nội dung |
Dấu hiệu |
Nguyên nhân |
Xử trí |
|
1. |
Chống máy |
Bứt rứt, tái tím, vã mồ hôi, thở co kéo, mạch nhanh, huyết áp cao, tụt SpO2… |
– Cài đặt chế độ thở hoặc các thông số chưa phù hợp – NB tự thở do hết tác dụng hoặc không đủ liều thuốc an thần – giãn cơ – NKQ nghẹt, vào sâu, gập ống NB cắn ống – Tràn khí màng phổi, xẹp phổi.. |
– Báo bác sĩ, – Kiểm tra lại hệ thống dây máy thở, máy thở – Bóp bóp với Fi02 100% – Hút đàm NKQ, mũi miệng |
|
2. |
Tụt NKQ |
– NB tím tái, không có nhịp thở của máy – Máy báo động thể tích thở ra thấp |
– Cố định NKQ không tốt – NB giãy dụa |
– Úp mask bóp bóng có bộ lọc giữa mask và bóng – Đặt lại ống nội khí quản mới |
|
3. |
Nghẹt NKQ |
– Bứt rứt vã mồ hôi, tụt SpO2 – Máy báo động áp lực đường thở cao |
– Gập ống, cắn ống, tắt NKQ do đờm NKQ đặt quá sâu. |
– Hút đờm – Điều chỉnh lại ống NKQ – Đặt lại ống NKQ mới. |
|
4. |
Tràn khí màng phổi |
Đột ngột tím tái, vật vã, lồng ngực một bên nhô cao hơn, phế âm nghe giảm hay mất một bên, có thể kèm tràn khí dưới da |
– Cài đặt áp lực hay thể tích khí lưu thông quá cao – Ức chế hô hấp không tốt – Chống máy |
– X-quang phổi, đặt dẫn lưu khí màng phổi cấp cứu – Điều chỉnh lại các thông số cho phù hợp |
|
5. |
Xẹp phổi |
Phế âm giảm hay mất một bên |
NKQ nằm sâu 1 bên phổi Tắc đờm – Nằm lâu không xoay trở NB thường xuyên. |
– Vỗ rung – Hút đờm – Dẫn lưu theo tư thế – Xoay trở NB mỗi 2-3h – Nằm đầu cao |
e. Phòng ngừa trào ngược và hít sặc:
– Cho NB nằm đầu cao 30 – 45 độ (nếu không có chống chỉ định)
– Kiểm tra đánh giá dịch dạ dày tồn lưu mỗi 4 – 6 giờ/lần, tình trạng bụng, phân và tình trạng xuất huyết tiêu hóa.
Dùng các loại ống thông nuôi ăn bằng chất liệu mềm (Silicon; Polyurethane) dài ngày
– Theo dõi tình trạng tiêu hóa qua đường ruột
g. Quản lý đường tiết niệu và các dân lưu khác:
Tùy tình trạng NB dùng tã, tấm lót hay đặt sonde tiểu để có chế độ theo dõi phòng ngừa nhiễm khuẩn tiết niệu, bộ phận sinh dục và đo lường chính xác số lượng nước tiểu/24 giờ.
Các ống dẫn lưu khác: số lượng dịch, màu sắc,….
h. Quản lý dịch vào ra:
Theo dõi bilan để đảm bảo cân bằng lượng dịch vào – ra.
i. Phòng ngừa loét do tì đè:
– Chêm lót các vùng da bị đè; dùng Sanyren xoa lên các vùng da tỳ đỏ.
– Cho NB sử dụng nệm chống loét có chiều dày ít nhất 20cm hoặc nệm hơi
– Xoay trở NB thường xuyên 3 giờ/lần (thẳng, nghiêng phải, nghiêng trái) nếu không chống chỉ định.
– Đánh giá tình trạng da người bệnh thường xuyên, quản lý chất tiết đảm bảo da NB luôn khô ráo, sạch sẽ.
k. Dự phòng thuyên tắc mạch sâu:
– Thay đổi tư thế, tập vận động thụ động cho NB nhằm tránh ứ trệ tuần hoàn càng sớm càng tốt.
– Kiểm tra hệ thống mạch để phát hiện tình trạng tắc mạch, tắc TM hay ĐM để báo BS xử trí kịp thời.
1. Dinh dưỡng cho người bệnh thở máy:
– Đảm bảo dinh dưỡng và nâng cao thể trạng. Với các NB nặng – nguy kịch, áp dụng hướng dẫn dinh dưỡng của Hội Hồi sức cấp cứu và chống độc đã ban hành và chỉ định của Bác sĩ Dinh dưỡng.
– Kết hợp dinh dưỡng 2 đường tiêu hóa và tĩnh mạch.
4.2. Chăm sóc người bệnh cai máy thở
4.2.1. Điều kiện cai máy thở:
|
Thông số máy thở |
Tình trạng NB |
|
– Giảm dần các thông số máy thở theo thứ tự ưu tiên trước cai máy: – Giảm dần PIP còn < 35 cm H2O. – Giảm dần FiO2 còn < 60%. – Giảm dần I-time còn < 50%. – Giảm dần PEEP còn < 8cm H2O. – Giảm dần FiO2 còn < 40%. – Giảm dần PEEP, PIP, thời gian I và nhịp thở. – Xem xét chuyển sang thở hỗ trợ nếu đang thở kiểm soát để cai mai thở |
– Nguyên nhân gây suy hô hấp đã được ổn định. – Tri giác cải thiện tốt, hoặc không còn gồng, giật. – NB có nhịp tự thở đều, phản xạ ho đủ mạnh. – Tình trạng oxy máu tốt: SpO2 ≥ 95% với FiO2 ≤40%. – PEEP ≤ 5 cm H2O, Pi ≤ 18 cmH2O. – Khí máu: PO2≥ 80mmHg với FiO2≤ 40%; PCO2 = 35 – 40mmHg.PaO2 /FiO2≥ 300 – Tình trạng huyết động học ổn định: không hoặc đang sử dụng thuốc vận mạch liều thấp. – Mạch, huyết áp trong giới hạn bình thường. – Không sốt hoặc sốt nhẹ (nhiệt độ < 38oC) – X-quang phổi: cải thiện, ít hoặc không còn thâm nhiễm. – Tình trạng dinh dưỡng tốt, không thiếu máu (Hct ≥ 30%), nuôi ăn qua sonde dạ dày dung nạp tốt. |
4.2.2. Theo dõi khi cai máy:
Trong khi NB cai máy điều dưỡng phải ở cạnh giường theo dõi và động viên NB dấu hiệu thất bại cai máy, phải cho thở máy lại ngay.
Dấu hiệu thất bại với test tự thở:
– Vã mồ hôi, bứt rứt vật vã.
– Nhịp thở tăng (≥ 20% theo tuổi).
– Nhịp tim tăng.
– Huyết áp tăng hay tụt.
– Rút lõm ngực.
– SpO2 < 92%.
– Khí máu xấu hơn.
4.2.3. Lưu ý khi cai máy thở
–Ngừng tất cả các thuốc dãn cơ, an thần ít nhất 2 giờ.
– Ngừng ăn qua sonde dạ dày ít nhất 2 giờ.
– Tiến hành cai máy vào buổi sáng có đủ nhân viên, có BS nhiều kinh nghiệm.
– NB có dấu hiệu thất bại cai máy phải cho thở máy lại ngay.
4.3. Đánh giá
Diễn biến tốt:
– Người bệnh thấy trong người dễ chịu, tự thở, rút nội khí quản, thở êm không mệt, SpO2 ổn định ≥ 95%.
Không cải thiện hoặc diễn biến nặng hơn:
– Người bệnh thấy khó thở tăng, co kéo cơ hô hấp, chống máy liên tục, tăng liều an thần, vận mạch.
– Tình trạng oxy hóa máu không cải thiện.
– Người bệnh không cải thiện oxy trong máu khi đã có can thiệp thở máy; Điều dưỡng chuẩn bị trang thiết bị cho kỹ thuật trao đổi oxy qua màng ngoài cơ thể (ECMO).
III. Người bệnh nhiễm SARS-CoV-2 cần lọc máu cấp cứu
1. Đại cương
Lọc máu cấp cứu, hay còn gọi trị liệu thay thế thận là phương pháp nhằm loại bỏ các chất thải, chất tan qua màng bán thấm. Điều này giống như việc tái tạo quá trình lọc của thận.
Lọc máu ở NB SARS-CoV-2 mục tiêu loại bỏ các độc tố kết hợp với các yếu tố chức năng gan thận.
Các kỹ thuật lọc máu ngoài cơ thể bao gồm: Lọc máu ngắt quãng, lọc máu liên tục, thay huyết tương, lọc máu hấp phụ…
Mục đích lọc máu cấp cứu:
– Thay thế chức năng thận.
– Cân bằng nước và điện giải, toan kiềm.
– Làm giảm các chất độc: ure, creatinine…trong máu.
Nguyên tắc bảo đảm an toàn trong chăm sóc: phải thực hiện phòng ngừa chuẩn kết hợp với phòng ngừa qua đường tiếp xúc và đường giọt bắn trong quá trình thực hiện chăm sóc người bệnh.
2. Biến chứng:
* Biến chứng liên quan catheter:
Biến chứng xuất hiện ngay lập tức: đâm trúng động mạch, thủng tĩnh mạch, hematoma, chảy máu khoang sau phúc mạc, tràn máu màng phổi, tràn khí màng phổi, thuyên tắc khí.
Biến chứng muộn: thuyên tắc huyết khối, nhiễm trùng, rò động tĩnh mạch.
* Biến chứng nội khoa liên quan điều trị:
– Huyết động: tụt huyết áp, rối loạn nhịp.
– Chảy máu.
– Rối loạn điện giải – toan kiềm.
– Hội chứng mất quân bình.
* Biến chứng liên quan kỹ thuật:
– Thuyên tắc khí.
– Mất máu, tán huyết.
– Hạ thân nhiệt.
– Đông máu màng lọc, dây lọc.
– Tụt, xoắn dây máy và catheter.
– Dị ứng với màng lọc.
3. Chăm sóc
3.1. Nhận định
– Đánh giá tri giác, thể trạng, tinh thần của NB.
– Dấu sinh hiệu, chú ý tình trạng hô hấp.
– Đường mạch máu sử dụng trong lọc máu.
– Tình trạng phù, cân nặng, lượng nước xuất nhập hằng ngày.
– Tình trạng da, niêm mạc, các dấu hiệu thiếu máu, xuất huyết…
– Chế độ dinh dưỡng, dịch truyền, thuốc sử dụng trong ngày.
– Nguy cơ lây nhiễm: qua đường tiếp xúc trực tiếp với người bệnh, từ bề mặt môi trường, thiết bị lọc máu, từ nguồn chất thải trong đó có dịch thải sau khi lọc; qua đường giọt bắn khi có tiếp xúc gần < 2 mét.
3.2. Can thiệp điều dưỡng
3.2.1. Trước khi lọc máu:
– Báo và giải thích NB.
– Đánh giá tri giác, mạch, huyết áp, nhịp thở, nhiệt độ, SpO2 của NB.
– Thực hiện y lệnh các xét nghiệm sinh hoá, huyết học các yếu tố đông máu và các xét nghiệm khác.
– Vệ sinh vị trí đặt catheter lọc máu.
3.2.2. Trong lúc lọc máu:
– Thay dịch lọc đúng kỹ thuật.
–Thực hiện thuốc theo y lệnh, kiểm tra liều Heparin.
– Kiểm tra vị trí đặt catheter (tắc, tuột), màng lọc và bẫy khí (đông màng và bầu bẫy khí, vỡ màng).
– Vệ sinh cá nhân cho NB và các y lệnh chăm sóc khác.
3.2.3. Kết thúc lọc máu:
– Kiểm tra mạch, nhiệt độ, nhịp thở, huyết áp, tri giác, nước tiểu sau khi ngưng lọc máu.
– Ghi lại các diễn biến của NB trong quá trình lọc máu.
– Chăm sóc catheter lọc máu: giữ thông bằng Heparin, thay băng. Nếu có dấu hiệu nhiễm khuẩn (nề đỏ, có mủ) báo bác sĩ, rút và cấy đầu catheter, cấy máu.
– Làm sạch, lau khử khuẩn bề mặt giường, thiết bị với hoá chất khử khuẩn.
– Chất thải rắn: xử lý như chất thải có nguy cơ lây nhiễm cao, được gói kín trong túi ni-lon màu vàng ngay trong buồng cách ly và dán nhãn “chất thải có nguy cơ chứa Sars-Cov-2” sau đó đặt vào túi thu gom khác ngoài buồng cách ly trước khi vận chuyển đến nơi tập trung của bệnh viện.
– Dịch thải sau khi lọc: được xử lý chung với hệ thống nước thải y tế chung của bệnh viện. Nếu hệ thống xử lý nước thải chưa đạt tiêu chuẩn môi trường thì dịch thải phải được xử lý khử khuẩn bằng dung dịch hoá chất chứa 1,0% Clo hoạt tính trước khi thải ra môi trường. Thùng chứa dịch lọc được xử lý ngay sau mỗi ca lọc và không sử dụng tiếp cho người bệnh khác.
3.2.4. Đảm bảo dinh dưỡng:
– Đánh giá tình trạng dinh dưỡng của NB.
– Thực hiện nuôi dưỡng theo y lệnh.
– Động viên NB ăn hết suất ăn theo chỉ định.
– Theo dõi tình trạng dung nạp, lượng nước xuất nhập, cân nặng.
3.2.5. Tư vấn, giáo dục sức khỏe:
– Động viên, giải thích NB hiểu rõ việc cần thiết của việc lọc thận để họ hiểu và an tâm tin tưởng vào kết quả điều trị.
– Hướng dẫn việc dùng thuốc, chế độ ăn, lượng nước uống theo đúng chế độ bệnh lý.
– Hướng dẫn cách theo dõi, chăm sóc nơi đặt catheter lọc máu để phòng tránh những biến chứng xảy ra.
3.2.6. Theo dõi và dự phòng các biến chứng:
– Theo kết quả các xét nghiệm sinh hoá, huyết học các yếu tố đông máu trước và sau lọc máu.
–Theo dõi tri giác, mạch, huyết áp, nhịp thở, nhiệt độ, SpO2 , nước xuất nhập của NB mỗi 2 giờ trong quá trình lọc máu và sau lọc máu cho đến khi ổn định.
– Theo dõi nhằm phát hiện sớm các phản ứng dị ứng: mẩn ngứa, mề đay, khó thở, sốc phản vệ.
– Theo dõi thông số cài đặt và báo động của máy lọc máu, hệ thống lọc và bẫy khí.
– Theo dõi các dấu hiệu xuất huyết: da, niêm mạc, chảy máu vị trí đặt catheter.
– Theo dõi các dấu hiệu nhiễm khuẩn huyết, nhiễm khuẩn vị trí đặt catheter.
3.3. Đánh giá
Diễn biến tốt:
– Khi tình trạng suy hô hấp, rối loạn huyết động, rối loạn điện giải, chức năng thận dần cải thiện; phù giảm; không xuất hiện các biến chứng, tai biến liên quan đến lọc máu.
– Không lây nhiễm cho nhân viên y tế, người bệnh khác và người nhà NB.
Không cải thiện hoặc diễn biến nặng hơn:
– Khi tình trạng suy hô hấp, rối loạn huyết động, rối loạn điện giải, chức năng thận không cải thiện hoặc có diễn biến xấu hơn; phù không giảm hoặc tăng; thiểu niệu/ vô niệu; xuất hiện các biến chứng, tai biến liên quan đến lọc máu.
– Lây nhiễm cho nhân viên y tế, người bệnh khác và người nhà NB
IV. Người nhiễm SARS-CoV-2 có nhiễm trùng huyết, sốc nhiễm trùng
1. Đại cương
Khoảng 5% NB nhiễm SARS-CoV-2 cần điều trị tại các đơn vị hồi sức tích cực với các biểu hiện hô hấp cấp (thở nhanh, khó thở, tím tái …), hội chứng suy hô hấp cấp tiến triển (ARDS), sốc nhiễm trùng, suy chức năng các cơ quan bao gồm tổn thương thận và tổn thương cơ tim, dẫn đến tử vong. Những trường hợp này cần được theo dõi và xử trí kịp thời.
Nguy cơ lây nhiễm khi chăm sóc:
– Qua đường giọt bắn
– Qua đường tiếp xúc
– Qua đường không khí
Nguyên tắc đảm bảo an toàn trong chăm sóc: Điều dưỡng phải thực hiện phòng ngừa chuẩn kết hợp với phòng ngừa qua đường tiếp xúc, đường giọt bắn và đường không khí trong quá trình thực hiện chăm sóc người bệnh.
2. Chăm sóc
2.1. Nhận định
2.1.1. Hỏi: Nhanh chóng nhận định, đánh giá NB: ý thức, dấu hiệu sinh tồn. Tìm các dấu hiệu nặng của sốc, sơ bộ định hướng của sốc và nguyên nhân.
Thảo luận nhanh với bác sỹ để nắm rõ hơn về tình trạng hiện tại và xu hướng diễn biến của NB.
Giải thích cho NB nếu NB còn tỉnh, cho người nhà nếu NB hôn mê về tình trạng bệnh.
2.1.2. Thăm khám thể chất: xác định mức độ bệnh và các biểu hiện lâm sàng
Nhiễm trùng huyết (sepsis):Ngủ gà, lơ mơ, hôn mê; Khó thở? Hoặc thở nhanh, độ bão hòa ô xy thấp; Nhịp tim nhanh, mạch bắt yếu, chi lạnh, hoặc hạ huyết áp, da nổi vân tím; Thiểu niệu hoặc vô niệu; Xét nghiệm có rối loạn đông máu, giảm tiểu cầu, nhiễm toan, tăng lactat, tăng bilirubin.
Sốc nhiễm trùng: Huyết áp tụt? Huyết áp kẹt? Hoặc huyết áp dao động, trường hợp sốc nặng huyết áp không đo được; Nhiệt độ hạ 36 độ hoặc <=35 độ; Thở nhanh, khó thở, tím tái? Suy hô hấp? Biểu hiện suy tuần hoàn, rối loạn nước và điện giải? Mạch nhanh, nhỏ, khó bắt, Da nổi vân tím, hạ thân nhiệt, chi lạnh? Tiểu ít (nước tiểu < 30ml/giờ) hoặc vô niệu (nước tiểu <10ml/giờ); Giai đoạn muộn rối loạn nhịp tim, có thể ngừng tim, huyết áp hạ và không đo được; Ý thức của NB: lơ mơ, mệt lả; hoảng hốt, kích thích, vật vã, tình trạng nặng có thể hôn mê.
2.1.3. Nguy cơ lây nhiễm:
Qua đường tiếp xúc trực tiếp với người bệnh, từ bề mặt môi trường, thiết bị y tế và chăm sóc (máy thở, monitor, pulse Oxymeter...), từ nguồn chất thải; qua đường giọt bắn khi có tiếp xúc gần <2 mét; qua đường không khí khi thực hiện các thủ thuật có tạo khí dung trên người bệnh (hút đàm hở, thông khí không xâm lấn…).
2.2. Can thiệp điều dưỡng
2.2.1. Kiểm soát, duy trì đường thở đảm bảo thông khí cho NB:
– Đặt NB ở tư thế đầu thấp nếu còn tụt huyết áp, nghiêng mặt sang bên tránh trào ngược. Cho NB thở oxy 4-6 lít/phút, hoặc thở oxy qua mặt nạ theo chỉ định.
– Đặt cannula Mayo tránh tụt lưỡi; Hút đờm dãi họng miệng.
– Bóp bóng Ambu qua mặt nạ nếu có cơn ngừng thở hoặc thở yếu.
– Chuẩn bị dụng cụ, máy thở phụ giúp bác sỹ đặt NKQ, thở máy khi có chỉ định.
– Theo dõi sát nhịp thở, kiểu thở, SpO2 15 – 30 phút/lần khi đang suy hô hấp.
– Theo dõi NB thở máy, Theo dõi NB đáp ứng máy thở, theo dõi máy thở hoạt động máy thở.
– Thực hiện hút đờm kín đối với người bệnh thở máy (tránh nguy cơ lây nhiễm qua đường không khí) và quan sát số lượng, màu sắc, tính chất đờm.
2.2.2. Bồi phụ khối lượng tuần hoàn:
– Đặt ngay đường truyền tĩnh mạch ngoại vi, thực hiện truyền nhanh dịch theo chỉ định: Truyền dịch, truyền máu hoặc các thuốc vận mạch theo chỉ định.
–Chuẩn bị dụng cụ và phụ giúp bác sỹ đặt catheter tĩnh mạch trung tâm
– Chuẩn bị máy truyền dịch, bơm tiêm điện, dịch truyền và các thuốc vận mạch theo đúng y lệnh.
– Lắp máy monitor theo dõi; Giữ ấm cho NB trong trường hợp hạ thân nhiệt.
– Theo dõi sát tình trạng huyết động của NB như mạch, huyết áp, nhiệt độ 15 – 30 phút/lần; theo dõi thời gian đổ đầy mao mạch.
– Theo dõi lượng nước tiểu 1 giờ/lần: Đo Áp lực tĩnh mạch trung tâm (CVP).
– Thông báo ngay với bác sỹ các thông số bất thường để điều chỉnh thuốc vận mạch, tốc độ truyền dịch….
2.2.3. Theo dõi tình trạng nước và điện giải:
– Đánh giá các dấu hiệu thừa thể tích nước như: phù kết mạc, phù toàn thân, phù phổi cấp. Áp lực tĩnh mạch trung tâm (CVP) cao >15 cm H2O.
– Hoặc dấu hiệu thiếu thể tích nước: da khô nhăn nheo, môi, miệng khô, lưỡi khô, CVP<2 cm H2O.
– Lấy máu xét nghiệm làm điện giải đồ; Làm xét nghiệm khí máu động mạch.
– Thực hiện điều chỉnh rối loạn kiềm toan theo chỉ định.
– Theo dõi cân nặng, cân bằng lượng dịch vào (truyền dịch, truyền máu, uống nước, ăn), lượng dịch ra (lượng nước tiểu, dịch nôn….); Theo dõi chỉ số CVP, ĐGĐ.
2.2.4. Thực hiện y lệnh thuốc và xét nghiệm đầy đủ, kịp thời
– Chống sốc: truyền dịch hoặc dung dịch keo khoảng 500 ml trong vòng 30 phút – 1 giờ đầu để bồi hoàn khối lượng tuần hoàn theo chỉ định. Đánh giá lâm sàng và điều chỉnh. Thực hiện thuốc vận mạch theo chỉ định: sử dụng bơm tiêm điện, máy truyền dịch đảm bảo tốc độ truyền: Dopamin, Noradrenalin…Truyền máu, chế phẩm của máu, thực hiện đúng quy định về an toàn truyền máu.
– Thực hiện kháng sinh: Lấy bệnh phẩm xét nghiệm tìm vi khuẩn gây bội nhiễm trước khi sử dụng kháng sinh. Thực hiện thuốc điều trị theo chỉ định.
– Lấy bệnh phẩm: xét nghiệm cơ bản. Kiểm soát đường máu. Thực hiện các xét nghiệm X – quang phổi, siêu âm bụng, siêu âm tim.
Lấy xét nghiệm bệnh phẩm hô hấp (phết họng mũi, phết họng miệng, đờm, dịch hút phế quản, dịch rửa phế quản) để tìm vi rút SARS-CoV-2.
2.2.5. Đảm bảo dinh dưỡng và vệ sinh cá nhân cho NB:
– Dinh dưỡng: Cho NB ăn thức ăn lỏng, đảm bảo đủ calo giàu protein; Nuôi dưỡng qua sonde dạ dày hoặc bằng đường tĩnh mạch đối với trường hợp hôn mê, không tự ăn được.
– Vệ sinh cá nhân: Vệ sinh răng miệng 2-3 lần/ngày hoặc sau mỗi bữa ăn.
Rửa mắt, tra thuốc mắt hàng ngày. Đối với NB hôn mê dùng gạc vô khuẩn che mắt tránh khô giác mạc.
Vệ sinh thân thể, vệ sinh bộ phận sinh dục, hậu môn bằng nước ấm hàng ngày, đảm bảo NB luôn sạch sẽ, phải giữ ấm cho NB sốc nếu mùa lạnh (dùng lò sưởi, không dùng điều hòa). Thay ga, quần áo hàng ngày cho NB (lưu ý nghiêng phải nghiêng trái NB nhẹ nhàng, không nâng đầu NB …). Cho NB nằm đệm nước, hoặc đệm hơi phòng chống loét, thay đổi tư thế 2-3 giờ/lần. Nếu NB đại tiểu tiện không tự chủ cần có biện pháp kiểm soát phân, nước tiểu của NB.
– Vỗ rung lồng ngực (thực hiện khi qua giai đoạn sốc); Vận động tay chân nhẹ nhàng.
2.2.6. Hướng dẫn, tư vấn, giáo dục sức khỏe cho NB:
Nếu NB tỉnh, thường xuyên phải trao đổi an ủi, động viên NB yên tâm điều trị. Luôn có mặt cạnh giường NB để sẵn sàng đáp ứng yêu cầu của NB, giúp NB an tâm về tinh thần, hợp tác điều trị tốt.
Giải thích cho người nhà NB về tình trạng bệnh của NB, xu hướng tiến triển và các tình huống xấu có thể xảy ra.
Giải thích cho người nhà biết nguy cơ lây nhiễm của bệnh để phòng tránh (không để người nhà cùng chăm sóc NB do không có chuyên môn truyền nhiễm).
2.2.7. Theo dõi và dự phòng các biến chứng:
– Hô hấp: Theo dõi tình trạng hô hấp (SpO2, khí máu, …), theo dõi đáp ứng máy thở, …
– Suy thận: Theo dõi lượng nước tiểu theo giờ, chỉ số urê, creatinine, điện giải đồ.. Chuẩn bị máy lọc máu liên tục và phụ giúp bác sỹ lọc máu cho NB.
– Tim mạch: Lắp Monitor theo dõi nhịp tim, mạch, huyết áp sự đáp ứng của thuốc vận mạch. Theo dõi huyết áp động mạch liên tục…Theo dõi tình trạng viêm nội tâm mạc, viêm màng tim, rối loạn nhịp tim.
– Xuất huyết rối loạn đông máu:
+ Tình trạng xuất huyết: biểu hiện trên da tím, hoại tử từng mảng
+ Xuất huyết tiêu hóa (nôn ra máu, đi ngoài ra máu)
+ Theo dõi các chỉ số xét nghiệm yếu tố đông máu: tỷ lệ prothombin, D- dimer, Hb, hồng cầu, tiểu cầu….; Theo dõi thời gian đổ đầy mao mạch nếu kéo dài > 2 giây.
2.2.8. Đánh giá:
Đánh giá là chăm sóc tốt khi:
– NB tỉnh táo, dễ chịu, thân nhiệt ổn định từ 36,5 – 37 độ.
– Huyết áp trong giới hạn bình thường, thời gian đổ đầy mao mạch < 2 giây.
– Nước tiểu trên 100ml/giờ.
– Hô hấp: dễ thở, SpO2 trên 94%.
V. Người bệnh SARS-CoV-2 có hỗ trợ ECMO
1. Đại cương
Trao đổi oxy qua màng ngoài cơ thể (Extracoporeal Membrane Oxygenation ECMO hay Oxy hóa máu ngoài cơ thể) là kỹ thuật hồi sức áp dụng điều trị thay thế chức năng phổi và/hoặc chức năng tim trong những trường hợp tổn thương phổi nặng và/hoặc tổn thương tim có khả năng hồi phục, không đáp ứng với các biện pháp điều trị thường quy. Nguyên lý ECMO là sử dụng một bơm bên ngoài (loại bơm ly tâm hoặc loại bơm con lăn đặt bên ngoài cơ thể) để bơm máu tĩnh mạch (chưa được oxy hóa) của bệnh nhân qua một màng phổi nhân tạo (oxygenator) để giúp cung cấp O2 đồng thời đào thải CO2, sau đó bơm máu giàu oxy trở lại hệ tuần hoàn của người bệnh.
Có 2 loại ECMO chính:
– ECMO kiểu tĩnh mạch – động mạch (VA – ECMO) có tác dụng hỗ trợ thay thế tim duy trì huyết động, vừa có tác dụng hỗ trợ thay thế chức năng phổi trao đổi khí và còn được gọi là hệ thống tim phổi nhân tạo tại giường.
– ECMO kiểu tĩnh mạch – tĩnh mạch (VV – ECMO) có tác dụng hỗ trợ thay thế chức năng phổi hay còn được gọi là hệ thống phổi nhân tạo.
Mục đích của ECMO:
– Đảm bảo cho cơ thể NB có đủ Oxy.
– ECMO không chữa lành bệnh tim hoặc phổi nhưng giúp NB vượt qua nguy kịch, kết hợp chữa trị nguyên nhân chờ thời gian hồi phục.
– Có thể giảm bớt được các loại thuốc hỗ trợ tim.
– Có thể giảm bớt hỗ trợ máy thở để giảm nguy cơ tổn thương phổi do thở máy.
Biến chứng ECMO
– Biến chứng chảy máu do dùng chống đông liên tục và do giảm tiểu cầu.
– Tắc mạch phổi: có thể xảy ra do cục máu đông tạo ra trong hệ thống tuần hoàn ngoài cơ thể đi vào cơ thể và gây ra tắc mạch phổi.
– Rối loạn tăng đông hình thành cục máu đông.
– Biến chứng liên quan đến catheter.
– Nhiễm trùng.
– Đột quỵ (Stroke).
– Sự cố của thiết bị ECMO.
Nguy cơ lây nhiễm khi chăm sóc:
–Qua đường giọt bắn
– Qua đường tiếp xúc
Đảm bảo an toàn trong chăm sóc: Điều dưỡng phải thực hiện phòng ngừa chuẩn kết hợp với phòng ngừa qua đường tiếp xúc và đường giọt bắn trong quá trình thực hiện chăm sóc người bệnh.
2. Chăm sóc người bệnh có hỗ trợ ECMO
2.1. Nhận định:
– Toàn trạng: tỉnh táo, tiếp xúc, tình trạng da, niêm mạc, thân nhiệt?
– Tình trạng hô hấp:
+ Nhịp thở, kiểu thở.
+ Độ bão hòa ôxy (SpO2).
+ Ho, đờm.
– Tuần hoàn: nhịp tim, huyết áp, nhiệt độ, thuốc co bóp cơ tim, tưới máu ngoại vi (mạch mu chân, đầu chi).
– Các triệu chứng cơ quan khác: tiết niệu (số lượng, màu sắc nước tiểu), tiêu hóa (tình trạng bụng, phân, dịch dạ dày), da (các vùng tì đè đè).
– Tình trạng chân catheter/cannula, hệ thống máy ECMO.
– Nguy cơ lây nhiễm: qua đường tiếp xúc trực tiếp với người bệnh, từ bề mặt môi trường, thiết bị ECMO, máy thở, từ nguồn chất thải; qua đường giọt bắn khi có tiếp xúc gần < 2 mét.
2.2. Can thiệp điều dưỡng:
2.2.1. Chăm sóc ống thông tĩnh mạch của NB có hỗ trợ ECMO:
– Quan sát và đánh giá vị trí cố định của của ống thông có tuột (vào trong, ra ngoài), viêm (đỏ, phù, …).
– Chuẩn bị sẵn phương tiện cấp cứu (kẹp ống, tay quay, hệ thống cung cấp oxy).
– Đảm bảo an toàn tránh tụt canula.
– Thay băng xung quanh cannula thận trọng, bảo đảm nguyên tắc vô khuẩn, kiểm soát và quan sát chân canula (có thể chảy máu).
– Thay băng chêm lót tránh loét tì do thiết bị y tế.
– Theo dõi các chi ấm không, màu sắc chi, cử động của các chi.
– Theo dõi nhịp tim.
– Theo dõi hệ thống dây dẫn, màng lọc.
2.2.2. Đảm bảo hô hấp:
– Theo dõi nhịp thở, SpO2.
–Quan sát thêm các cơ hô hấp, cử động của mũi, cứ sau 1-2 giờ kiểm tra tắc nghẽn đường thở.
– Kiểm tra màu sắc da (triệu chứng này có thể không đáng tin cậy ở NB hạ thân nhiệt).
– Kiểm tra các thông số khí máu động mạch 2h/lần (khí máu trước và sau màng ECMO, khí máu người bệnh)
– Theo dõi đáp ứng tác dụng thuốc an thần và gây mê trên chức năng hô hấp.
– Theo dõi các rối loạn như lo lắng, kích động, mất ngủ của NB.
– Theo dõi sự đáp ứng của NB với thở máy.
– Thực hiện hút đờm kín đối với người bệnh thở máy (tránh nguy cơ lây nhiễm qua đường không khí) và quan sát số lượng, màu sắc, tính chất đờm.
– Theo dõi sự bão hòa oxy máu động mạch và ngoại biên (SpO2).
– Kiểm tra áp lực cuff trong ống.
– Vệ sinh miệng đúng cách hàng ngày cho NB nguy cơ chảy máu
2.2.3. Theo dõi và dự phòng các biến chứng, nguy cơ lây nhiễm:
– Theo dõi vận hành thiết bị ECMO (có khí trong máy, cục máu đông…) bao gồm hỗ trợ tưới máu, kiểm soát các thông số huyết động và các thông số quan trọng của NB, theo dõi các thông số hô hấp và ghi vào phiếu theo dõi.
– Xuất huyết:
+ Theo dõi băng vết thương (chân canula), khối máu tụ quanh vị trí canula.
+ Theo dõi kết quả xét nghiệm đông máu, báo cáo kịp thời.
+ Theo dõi chảy máu qua nước tiểu, phân, chất nôn, chảy máu mũi, động kinh, tiêu chảy hoặc vết bầm bệnh lý trên da.
+ Theo dõi tình trạng xuất huyết não (tri giác, sinh hiệu, đồng tử, yếu liệt…).
– Nhiễm trùng:
+ Quan sát các dấu hiệu như đỏ da, nóng, tăng nhiệt độ cơ thể
+ Theo dõi kết quả xét nghiệm máu (bạch cầu, nồng độ protein, nồng độ albumin, kết quả nuôi cấy, CRP..).
+ Đánh giá số lượng, màu sắc và tính chất của dịch tiết đường hô hấp.
+ Đảm bảo vô trùng khi thực hiện thủ thuật/ phẫu thuật cho NB.
– Loét tỳ:
+ Đánh giá nguy cơ loét, sử dụng thiết bị phòng ngừa (đệm nước, đệm hơi).
+ Thay đổi tư thế NB 2 giờ/lần, chú ý vị trí ống thông cho liệu pháp ECMO.
+ Chăm sóc da đúng cách, giữ ẩm da thường xuyên, giữ cho da sạch sau mỗi lần đại tiểu tiện.
– Nguy cơ lây nhiễm:
+ Làm sạch, lau khử khuẩn bề mặt giường, thiết bị với hoá chất khử khuẩn được Bộ Y tế cấp phép.
+ Chất thải rắn: xử lý như chất thải có nguy cơ lây nhiễm cao, được gói kín trong túi ni-lon màu vàng ngay trong buồng cách ly và dán nhãn “chất thải có nguy cơ chứa -SARS-CoV-2” sau đó đặt vào túi thu gom khác ngoài buồng cách ly trước khi vận chuyển đến nơi tập trung của bệnh viện.
2.2.4. Đảm bảo dinh dưỡng:
– Đặt sonde dạ dày, luôn kiểm tra vị trí sonde dạ dày, ghi lại số lượng ăn và dịch tồn dư (nếu có).
– Nuôi dưỡng đường tĩnh mạch với số lượng và thành phần phù hợp để cung cấp đủ nhu cầu dinh dưỡng hàng ngày.
2.2.5. Chăm sóc tinh thần, vệ sinh cá nhân, giáo dục sức khỏe:
– Giải thích, trấn an người bệnh. Thực hiện chăm sóc toàn diện: vệ sinh toàn thân, chăm sóc răng miệng – ngăn ngừa phổi viêm bệnh viện, giữ ẩm cho da NB, thay khăn trải giường hàng ngày, phòng chống loét giường bằng cách sử dụng đệm.
– Thông báo, giải thích cho NB trước khi cung cấp các dịch vụ chăm sóc.
– Thực hiện giao tiếp phi ngôn ngữ: giải thích cho NB tại sao NB không thể nói chuyện, sử dụng các hình thức viết giao tiếp trên giấy, bút, … và giải thích các quy trình chăm sóc.
2.3. Đánh giá:
Diễn biến tốt
– Chức năng sống ổn định.
– Chức năng phổi cải thiện, cai thở máy, đánh giá cai ECMO (lưu lượng máu ECMO giảm dần, giảm dần lưu lượng khí vào màng ECMO đến 0,…) và rút cannula ECMO.
– Cải thiện chức năng tim: cai VA ECMO, rút cannula ECMO
Không cải thiện hoặc diễn biến nặng hơn:
Tình trạng toàn thân NB xấu đi, NB suy hô hấp nặng, chức năng tim phổi không cải thiện, chạy ECMO không hiệu quả.
CHĂM SÓC VÀ QUẢN LÝ THAI PHỤ NHIỄM HOẶC NGHI NHIỄM SARS-COV-2
1. Đại cương
Trong giai đoạn mang thai, sinh lý người phụ nữ có thay đổi về miễn dịch, hô hấp, tuần hoàn do đó có tỉ lệ mắc bệnh nặng và tử vong do nhiễm trùng đường hô hấp cao hơn. SARS-CoV và MERS-CoV là nguyên nhân gây biến chứng nặng trong thai kỳ như suy hô hấp cần đặt nội khí quản hay nhập hồi sức tích cực, suy thận và tỉ lệ tử vong ở phụ nữ mang thai nhiễm SARS-CoV chiếm 25%. Tuy nhiên chưa có nghiên cứu chỉ ra phụ nữ mang thai có nguy cơ nhiễm bệnh hay viêm phổi nặng hơn khi nhiễm bệnh.
Viêm phổi do virus gây tăng nguy cơ sinh non, thai chậm tăng trưởng, trẻ sinh ra nhẹ cân, chỉ số APGAR 5 phút dưới 7 và tử vong chu sinh cao hơn so với nhóm không viêm phổi (n = 7310).
Sốt là triệu chứng thường gặp của người bệnh nhiễm SARS-CoV-2. Trong nghiên cứu 80.321 thai phụ báo cáo tỉ lệ sốt trong giai đoạn sớm của thai kỳ 10%, có tỉ lệ dị tật thai là 3,7%, đồng thời ghi nhận 8.321 trường hợp sốt cao trên 38 độ C kéo dài 1 -3 ngày ở giai đoạn đầu thai kỳ, có nguy cơ dị tật thai không tăng (tỷ số chênh [OR] = 0,99) (KTC 95%, 0,88 – 1,12).
Theo FIGO 2020, hình ảnh khảo xác vùng ngực bằng CT-Scan là phương pháp cơ bản, có độ nhạy cao để đánh giá tình trạng của thai phụ mắc SARS-CoV-2, tuy nhiên cần giải thích cho thai phụ và người nhà ký cam kết đồng thuận, che chắn bụng khi chụp. Tiếp xúc tia xạ trong thai kỳ có thể gây thai chậm tăng trưởng, tật đầu nhỏ và thiểu năng, tuy nhiên, ghi nhận liên quan đến liều xạ cao (>610 mGy). Một thai phụ được chụp X quang phổi một lần, lượng tia xạ qua thai không đáng kể, khoảng 0,0005-0,01 mGy. Tương tự với chụp CT ngực hoặc CT mạch máu phổi, liều tia xạ thai nhi hấp thụ đủ thấp, khoảng 0,01-0,66 mGy.
2. Chăm sóc thai phụ nghi nhiễm hoặc xác định nhiễm SARS-CoV-2
2.1. Ngoại trú:
Các cơ sở y tế sản khoa nên áp dụng tối đa các phương tiện chăm sóc y tế từ xa (telehealth / telemedicine) để quản lý tiền sản giúp tuân thủ tốt hơn các biện pháp giãn cách xã hội được khuyến nghị. Hoạt động này thích hợp cho các cuộc tham vấn.
Lịch chăm sóc tiền sản đề xuất cho các trường hợp thai kỳ có nguy cơ thấp (để giảm phơi nhiễm, giảm khối lượng công việc khi thiếu nhân lực y tế)
|
Số tt |
Tuổi thai |
Thăm khám |
Siêu âm |
Nội dung |
|
1 |
# 12 tuần |
Trực tiếp |
Độ mờ da gáy |
Khai thác tiền sử Xét nghiệm sàng lọc quý 1 GDSK: dinh dưỡng, các biện pháp phòng ngừa lây truyền qua giọt bắn và tiếp xúc, triệu chứng liên quan Sars-CoV-2 Hướng dẫn lịch khám thai |
|
2 |
# 16 tuần |
Khám online |
|
|
|
3 |
# 20 tuần |
Trực tiếp |
Hình thái học |
Tripple test, chọc ối (nếu có) Hướng dẫn theo dõi huyết áp tại nhà |
|
4 |
# 24 tuần |
Khám online |
|
Theo dõi huyết áp tại nhà |
|
5 |
# 28 tuần |
Trực tiếp |
|
Khám thai thường quy Xét nghiệm dung nạp glucose đường uống Tiêm Anti-D trường hợp mẹ có Rehsus âm Hướng dẫn theo dõi cử động thai |
|
6 |
30 tuần |
Khám online |
|
Theo dõi huyết áp tại nhà |
|
7 |
32 tuần |
Trực tiếp |
Siêu âm đánh giá phát triển của thai |
Khám thường quy |
|
8 |
34 tuần |
Khám online |
|
Theo dõi huyết áp tại nhà Theo dõi cử động thai |
|
9 |
36 tuần |
Trực tiếp |
|
Khám thường quy Xét nghiệm GBS |
|
10 |
37-40 tuần |
Trực tiếp |
|
Khám thường quy Lập kế hoạch sinh |
2.2.Nội trú
2.2.1. Nhập viện: Thực hiện sàng lọc tại cổng bệnh viện
Lưu đồ Quản lý sản phụ trong và sau sinh
2.2.2 Theo dõi chuyển dạ và đỡ sanh ngả âm đạo: tại phòng áp lực âm chuyên dụng
Mô nhau/thai trong trường hợp sẩy thai cần xử lý như mô bệnh nhiễm, nếu có thể cần xét nghiệm chẩn đoán SARS-CoV-2 bằng qRT-PCR. Thực hiện theo Hướng dẫn quốc gia về các dịch vụ Chăm sóc sức khỏe sinh sản được ban hành tại Quyết định số 4128/QĐ-BYT ngày 29/7/2016 của Bộ trưởng Bộ Y tế.
|
Stt |
Nhận định |
Pha tiềm tàng |
Pha tích cực |
Can thiệp điều dưỡng |
Đánh giá |
|
1 |
Sinh hiệu: Mạch huyết áp, nhiệt độ, nhịp thở, độ bão hòa oxy Triệu chứng viêm hô hấp: Ho, sốt, tiêu chảy, khó thở |
Thường quy: 4 giờ/lần Bệnh diễn tiến: 1 giờ/ lần |
Thực hiện thuốc theo yêu cầu điều trị Bệnh diễn tiến: theo dõi bằng monitor Thực hiện oxy liệu pháp Lau mát Ghi nhận lượng nước xuất nhập Hướng dẫn tuân thủ đeo khẩu trang, vệ sinh tay |
Duy trì độ bão hòa oxy 92 -95%, Không sốt Không dấu mất nước |
|
|
2 |
Tim thai |
1 giờ/lần |
Theo dõi tim thai và cơn gò tử cung liên tục |
Hướng dẫn tư thế, hít thở theo giai đoạn chuyển dạ Theo dõi bằng monitor |
Nhịp tim thai đều Trung bình 120 – 160 1/ph Tim thai được kiểm tra trước và sau khi ối vỡ/bấm ối |
|
3 |
Cơn gò tử cung |
1 giờ/lần |
Theo dõi tim thai và cơn gò tử cung liên tục |
Chuyển dạ tiến triển phù hợp với giai đoạn Pha tiềm tàng kéo dài 8 giờ. Pha tích cực kéo dài tối đa 7 giờ |
|
|
4 |
Tình trạng ối |
4 giờ/lần |
2 giờ/lần |
Thăm khám đúng thời điểm Thông báo tình hình cuộc chuyển dạ cho sản phụ |
|
|
5 |
Độ lọt của ngôi |
1 giờ/lần |
30 phút/lần |
||
|
6 |
Độ mở cổ tử cung |
4 giờ/lần |
2 giờ/lần |
||
|
7 |
Giảm đau ngoài màng cứng: Cảm giác đau Vận động 2 chân Băng giảm đau NMC Hệ thống catheter và bơm tiêm điện |
|
Duy trì lượng thuốc theo yêu cầu điều trị Kiểm tra băng vết thương Đánh giá mức độ tê và vận động 2 chân Đề phòng nhiễm khuẩn các chỗ đầu nối trong hệ thống catheter |
Thai phụ được giảm đau, hệ thống giảm đau NMC không tắc Các chỗ nối được bảo vệ bằng gạc |
|
2.2.3 Mổ lấy thai:
Nên tiến hành mổ lấy thai trong phòng mổ với áp lực âm để bảo vệ NVYT trang bị PPE chuyên dụng khi thực hiện các thủ thuật tiếp xúc giọt bắn như đặt nội khí quản.
2.2.4. Chăm sóc sau sinh:
Nếu sản phụ và trẻ sơ sinh khỏe nên để trẻ nằm cùng phòng, nôi của trẻ cách mẹ 2 mét hoặc có các rào chắn vật lý như rèm. Không tìm thấy DNA virus phát hiện trong sữa mẹ cho đến nay, NVYT tham gia hỗ trợ và hướng dẫn sản phụ tuân thủ vệ sinh tay, đeo khẩu trang 3 lớp khi tiếp xúc gần, cho trẻ bú mẹ.
Sản phụ có thể lo lắng, trầm cảm NVYT cần chú ý đến sức khỏe tâm thần của sản phụ, đánh giá kịp thời các kiểu ngủ, các tác nhân gây lo lắng, trầm cảm và thậm chí là tự tử.
3. Chăm sóc trẻ sinh ra từ mẹ nghi nhiễm hoặc nhiễm SARS-CoV-2
Ngay sau sinh, NVYT trang bị phương tiện PHCN thích hợp đánh giá nhanh chóng, nếu trẻ cần hồi sức nên cân nhắc thực hiện bên ngoài để giảm thiểu tiếp xúc với nhân viên khác, vận chuyển và hỗ trợ hô hấp cho trẻ trong hệ thống kín (lồng ấp). Không có chỉ định bắt buộc nhập khoa nhi cho trẻ có mẹ dương tính với SARS-CoV 2, cần phải đánh giá nhiều tiêu chí khác. Theo dõi thường quy, đánh giá dấu hiệu nhiễm trùng.
4. Chăm sóc dinh dưỡng
Không có thực phẩm nào đặc biệt có thể phòng ngừa hay chữa trị SARS-CoV-2 trong quá trình mang thai, một số thực phẩm giàu chất chống oxy hóa (Vitamin C, E, A), Protein, Sắt, Kẽm, Selen, Omega 3 và Omega 6 có thể tăng cường khả năng miễn dịch. NVYT tư vấn theo Hướng dẫn quốc gia dinh dưỡng cho phụ nữ có thai và bà mẹ cho bú (Quyết định số 776/QĐ-BYT ngày 08/3/2017 của Bộ trưởng Bộ Y tế). Lưu ý giữ vệ sinh thực phẩm khi mua, lưu trữ và chế biến theo nhiệt độ khuyến nghị
– Ăn ít nhất ba bữa chính, với một bữa ăn nhẹ bổ dưỡng (trong ba tháng đầu) và hai bữa ăn nhẹ bổ dưỡng trong tam cá nguyệt thứ hai và thứ ba
– Mỗi bữa ăn phải bao gồm một món từ cung cấp năng lượng, xây dựng cơ thể và thực phẩm bảo vệ
– Tiếp tục bổ sung vi chất dinh dưỡng (sắt, acid folic và canxi) liều hàng ngày
– Tham vấn chuyên khoa dinh dưỡng và sản khoa khi cân nặng tăng nhiều hoặc quá ít trong thai kỳ hoặc thiếu máu
– Uống đủ nước (8-10 ly nước lọc)
– Phụ nữ có thai cần nghỉ ngơi 2 giờ vào ban ngày và ngủ 8 giờ vào ban đêm
– Thực hiện ít nhất 20-25 phút hoạt động thể chất nhẹ nhàng mỗi ngày
Tuân thủ hướng dẫn vệ sinh tay, đeo khẩu trang, giữ khoảng cách tối thiểu 1 mét, không chạm tay lên mặt khi mua sắm bên ngoài hạn chế tối đa nguy cơ bị lây nhiễm, hạn chế đến nơi đông người.
5. Tư vấn, giáo dục sức khỏe
Không có bằng chứng chắc chắn rằng trẻ bị lây nhiễm SARS-CoV-2 từ mẹ sang con hoặc trong lúc sinh khi mẹ bị SARS-CoV-2
Thai phụ nhiễm SARS-CoV-2 không có chỉ định mổ lấy thai trừ khi có chỉ định y khoa
Ngoại trừ trường hợp mẹ cần chăm sóc tích cực, nên khuyến khích thực hiện tiếp xúc da kề da và cho bú sớm an toàn bằng cách tuân thủ vệ sinh tay, vệ sinh các bề mặt tiếp xúc, luôn mang khẩu trang trong bất cứ tiếp xúc nào với trẻ, cho trẻ nằm cách mẹ 2m. Không cần thiết đeo mạng che mặt thường xuyên cho trẻ vì tăng nguy cơ chèn ép, ngạt thở do dây cố định hoặc không đảm bảo vị trí mạng che.
Hướng dẫn chăm sóc sản phụ sau sinh (bao gồm chăm sóc giai đoạn 6 tuần đầu sau sinh, nuôi con bằng sữa mẹ, biện pháp ngừa thai) và trẻ sơ sinh (bao gồm theo dõi sức khỏe, dinh dưỡng, tình trạng vàng da, chủng ngừa) theo Hướng dẫn quốc gia về các dịch vụ chăm sóc sức khỏe sinh sản được ban hành tại Quyết định số 4128/QĐ-BYT ngày 29/7/2016 của Bộ trưởng Bộ Y tế.
6. Theo dõi tiến triển và biến chứng
Tất cả phụ nữ mang thai và bà mẹ cho con bú đều cần theo dõi tiến triển của những triệu chứng liên quan nhiễm trùng hô hấp cấp do SARS-CoV 2 giống như người không mang thai, đặc biệt ở những thai phụ nghi nhiễm hoặc tiếp xúc gần với một ca bệnh, với các triệu chứng phổ biến như sốt, ho, khó thở, mất vị giác, đau cơ, tiêu chảy, đau họng. Tuy nhiên, trong một tổng quan y văn theo dõi gồm 77 nghiên cứu trên 11.432 phụ nữ mang thai có 7% dương tính với SARS-CoV-2 có % không có triệu chứng.
CHĂM SÓC TRẺ NHIỄM, NGHI NHIỄM SARS-COV-2
1. Đại cương
Theo số liệu thống kê trên thế giới, tỷ lệ mắc SARS-CoV-2 ở trẻ em khoảng 1%. Các triệu chứng lâm sàng từ thời kỳ ủ bệnh đến thời kỳ hồi phục chưa thấy sự khác biệt với người lớn. Tuy nhiên, ở trẻ em các biểu hiện lâm sàng đa số nhẹ hơn hoặc không có triệu chứng. Các dấu hiệu thường gặp ở trẻ em là sốt, ho hoặc các biểu hiện viêm phổi. Tỷ lệ bệnh nặng, nguy kịch ít gặp hơn ở người lớn.
Nguy cơ lây nhiễm khi chăm sóc:
– Qua đường giọt bắn
– Qua đường tiếp xúc
– Qua đường không khí
Nguyên tắc đảm bảo an toàn trong chăm sóc: Điều dưỡng phải thực hiện phòng ngừa chuẩn kết hợp với phòng ngừa qua đường tiếp xúc, đường giọt bắn và đường không khí trong quá trình thực hiện chăm sóc.
2. Chăm sóc
2.1. Nhận định
– Toàn trạng: Ý thức (AVPU), da, niêm mạc, phù, xuất huyết, thân nhiệt, chiều cao, cân nặng của trẻ.
– Hô hấp: Sự thông thoáng đường thở, sự thở (tự thở, thở oxy, thở máy), tần số thở, kiểu thở, co kéo cơ hô hấp phụ, ho, khò khè, SpO2. Nếu có thở máy: các thông số máy thở.
– Tuần hoàn: Tần số mạch và độ nảy của mạch, nhịp tim, dấu hiệu bất thường ở tim, chi ấm, thời gian làm đầy mao mạch, huyết áp, đường truyền trung tâm hoặc ngoại biên, các thuốc/dịch đang duy trì.
– Tiêu hóa: Tình trạng nôn, buồn nôn, bụng mềm, chướng bụng. Dinh dưỡng đường miệng hay ăn qua ống thông dạ dày, số lượng và số bữa ăn trong ngày, tồn dư dịch dạ dày. Tình trạng đại tiện.
– Tiết niệu: Màu sắc và số lượng nước tiểu, có ống thông bàng quang không.
– Thần kinh: Trương lực cơ, đồng tử, thóp.
– Các dấu hiệu cơ năng: Đau đầu, đau cơ khớp.
– Nguy cơ lây nhiễm: Qua đường tiếp xúc trực tiếp với trẻ, từ bề mặt môi trường, thiết bị y tế và chăm sóc (máy thở, monitor, pulse Oxymeter...), từ nguồn chất thải; qua đường giọt bắn khi có tiếp xúc gần < 2 mét; qua đường không khí khi thực hiện các thủ thuật tạo khí dung trên trẻ (hút đàm hở, thông khí không xâm lấn.).
2.2.Chăm sóc
2.2.1. Đảm bảo hô hấp
* Trường hợp trẻ không có suy hô hấp
– Đặt trẻ ở tư thế thoải mái phù hợp với tuổi, thông thoáng đường thở.
– Theo dõi toàn trạng, dấu hiệu sinh tồn, tình trạng sốt, ho, viêm long đường hô hấp 2 – 4 lần/ ngày và khi cần. Để giảm thiểu tiếp xúc không cần thiết, nhân viên y tế có thể theo dõi qua camera, trao đổi thông tin với người chăm sóc trẻ qua điện thoại hoặc hệ thống báo gọi tại giường.
– Vệ sinh mũi, họng:
+ Với trẻ lớn: Hướng dẫn trẻ súc miệng, họng bằng dung dịch NaCl 9‰ hoặc các loại dung dịch súc miệng.
+ Với trẻ nhỏ: Vệ sinh mũi, miệng cho trẻ, rửa mũi bằng dung dịch NaCl 9‰.
* Trường hợp trẻ có suy hô hấp
Trường hợp trẻ thở oxy
– Đặt trẻ nằm đầu cao 300, tư thế thoải mái, hút đờm dãi khi cần.
– Cho trẻ thở oxy qua mask hoặc qua gọng mũi với liều lượng thích hợp để đạt đích SpO2 ≥ 94%. Khi tình trạng trẻ ổn định, cần điều chỉnh để đạt đích SpO2 ≥ 90%.
– Theo dõi toàn trạng, dấu hiệu sinh tồn, SpO2 của trẻ 3h/lần và khi cần tùy tình trạng của trẻ, nếu có bất thường báo cáo Bác sĩ.
– Đánh giá đường thở, kiểu thở, hiệu quả của thở ôxy và tiến triển của bệnh.
– Chăm sóc, vệ sinh mũi miệng cho trẻ bằng dung dịch NaCl 9‰.
Trường hợp trẻ thở máy
– Đặt trẻ nằm đầu cao 30°- 45°, sử dụng bộ hút đờm kín.
– Đánh giá 30 phút – 1h/lần tùy vào tình trạng của trẻ, báo Bác sĩ khi có bất thường:
+ Dấu hiệu sinh tồn, SpO2, di động lồng ngực, màu sắc da và niêm mạc, tri giác (AVPU).
+ Cân bằng dịch vào – ra
– Thay đổi tư thế 4 – 6h/ lần, vệ sinh răng miệng hàng ngày
– Chăm sóc máy thở: đảm bảo bình làm ấm, ẩm, hệ thống kín, không để nước đọng trong dây máy thở. Theo dõi sát các thông số của máy thở.
– Phát hiện và xử trí kịp thời các biến cố liên quan đến thở máy.
–Theo dõi các vấn đề khác như: thở chống máy, tắc, tuột ống nội khí quản, các vùng tỳ đè, các bất thường khác và báo cáo Bác sĩ.
– Thực hiện hút đờm kín đối với trẻ thở máy (tránh nguy cơ lây nhiễm qua đường không khí) và quan sát số lượng, màu sắc, tính chất đờm.
2.2.2. Kiểm soát thân nhiệt
– Đo nhiệt độ cho trẻ hàng ngày, báo bác sĩ khi thấy bất thường.
Nếu trẻ có sốt:
+ Nới rộng quần, áo cho trẻ.
+ Nằm phòng thoáng, mát (khuyến cáo không bật điều hòa).
+ Chườm ấm cho trẻ ở các vị trí: trán, hõm nách, bẹn.
+ Cho trẻ uống nhiều nước (ORS, nước trái cây,…)
+ Dùng thuốc hạ nhiệt paracetamol liều 10 – 15mg/kg cân nặng cách 4 – 6 giờ khi nhiệt độ ≥ 38°5.
2.2.3. Phòng bội nhiễm
– Vệ sinh hàng ngày: đường hô hấp (nhỏ mắt, mũi), tắm và thay quần áo
– Rửa tay đúng 5 thời điểm khi chăm sóc trẻ. Tuân thủ quy trình vô khuẩn khi thực hiện các can thiệp chăm sóc.
– Thực hiện y lệnh kháng sinh đường uống hoặc đường tiêm (nếu có).
– Chăm sóc dự phòng các biến cố liên quan đến thở máy, đường truyền trung tâm, huyết khối tĩnh mạch, loét,…(nếu có)
2.2.4. Đảm bảo dinh dưỡng
– Đánh giá tình trạng dinh dưỡng của trẻ để có chế độ ăn phù hợp.
– Cho trẻ ăn lỏng, dễ tiêu, nhiều vitamin. Thức ăn được nấu chín, đầy đủ các chất dinh dưỡng.
– Nếu trẻ còn bú mẹ, tiếp tục cho trẻ bú mẹ cả ngày lẫn đêm. Mẹ được bổ sung đầy đủ dinh dưỡng và uống bổ sung sữa công thức.
– Nếu trẻ không ăn được hoặc có suy hô hấp cần đặt ống thông dạ dày và cho trẻ ăn qua ống thông.
– Thực hiện y lệnh truyền dịch (nếu có)
2.2.5. Tư vấn, giáo dục sức khỏe
– Người chăm sóc trẻ được theo dõi tình trạng sốt, ho khan, mệt mỏi và đau cơ. Nếu có các dấu hiệu trên thì chuyển đến cơ sở y tế người lớn để khám và điều trị theo đúng quy định.
– Đánh giá diễn biến tâm lý của trẻ và người chăm sóc trẻ trong quá trình nằm viện và động viên an ủi phù hợp. Giải thích về bệnh, hướng dẫn tìm hiểu thông tin về dịch bệnh trên các phương tiện thông tin về tình hình SARS-CoV-2.
–Hướng dẫn phòng lây nhiễm:
+ Hướng dẫn trẻ đeo khẩu trang và thay khẩu trang hàng ngày hoặc ngay khi ướt.
+ Trẻ ho, hắt hơi, sử dụng khăn giấy 1 lần để che mũi, miệng và bỏ vào thùng rác theo quy định.
+ Tuân thủ vệ sinh thường xuyên bằng xà phòng hoặc dung dịch sát khuẩn tay, tránh cho trẻ đưa tay lên mắt, mũi, miệng.
+ Người chăm sóc trẻ được mặc phòng hộ đầy đủ: khẩu trang, mũ, quần áo, kính mắt hoặc tấm che mặt.
+ Tránh ôm, bế trẻ quá nhiều khi không cần thiết.
+ Xả rác đúng quy định.
2.3. Đánh giá
Diễn biến tốt:
– Các triệu chứng lâm sàng cải thiện, dấu hiệu sinh tồn ổn định, toàn trạng tốt, các xét nghiệm máu trở về bình thường, x-quang phổi cải thiện, xét nghiệm dịch đường hô hấp ít nhất 2 lần âm tính với SARS-CoV-2.
– Trẻ và gia đình trẻ hiểu biết về bệnh, cách chăm sóc và các biện pháp phòng bệnh, phòng ngừa lây nhiễm.
– Không lây truyền bệnh cho nhân viên y tế và người chăm sóc.
Không cải thiện hoặc diễn biến nặng hơn:
– Tình trạng toàn thân trẻ không cải thiện hoặc diễn biến năng hơn, có dấu hiệu suy hô hấp hoặc suy hô hấp nặng hơn, rối loạn các chức năng cơ thể, xuất hiện các biến chứng như bội nhiễm, loét vùng tỳ đè,… lây truyền bệnh cho nhân viên y tế và người chăm sóc.
PHỤ LỤC
QUY TRÌNH KỸ THUẬT THỞ ÔXY
|
Stt |
Các bước thực hiện |
Yêu cầu, mục đích |
|
A. Thở ôxy qua ống thông kính mũi (Nasal cannula)/mũi hầu. |
||
|
1 |
Điều dưỡng mang trang phục phòng hộ cá nhân |
Đảm bảo khẩu trang N95, kín |
|
2 |
Chuẩn bị dụng cụ đầy đủ. |
|
|
3 |
Nhận định và đánh giá tình trạng NB, chú ý đến tình trạng hô hấp, tuần hoàn Giải thích cho NB mục đích của việc sắp làm (nếu được). Đặt NB ở tư thế thích hợp. Nới lỏng quần áo, hút đờm dãi (nếu cần). |
Xác định chính xác NB |
|
4 |
Mở khóa, kiểm tra hệ thống ôxy, đồng hồ, bình làm ẩm |
|
|
5 |
Sát khuẩn tay; Lắp cannula (kính mũi) vào hệ thống ôxy. |
|
|
6 |
Điều chỉnh ôxy đến mức chỉ định. Kiểm tra sự lưu thông ôxy trên mu bàn tay hoặc cốc nước. |
Kiểm tra đúng lưu lượng ôxy chỉ định của Bác sỹ |
|
7 |
Đưa cannula (kính mũi) vào mũi NB (Chiều cong cannula quay xuống dưới). Đưa thông nelaton một nhánh từ mũi đến hầu họng |
Thao tác nhẹ nhàng |
|
8 |
Cố định phần sau cannula vào đầu người NB hoặc cằm/ống thông nelaton một nhánh cố định cánh mũi, má |
Thay đổi vị trí cố định |
|
9 |
Kiểm tra và điều chỉnh lại lưu lượng ôxy đến lưu lượng được chỉ định của Bác sỹ. |
Đúng chỉ định |
|
10 |
Theo dõi tình trạng NB và hệ thống ôxy |
Trách gập ống, tắc ống, hở ống |
|
11 |
Thu dọn dụng cụ: Phân loại rác thải y tế. Đưa dụng cụ bẩn về phòng cọ rửa, xử lý theo đúng quy trình. |
Rác thải, dụng cụ phải được khử nhiễm trước khi đưa về nơi tập trung |
|
12 |
Xếp đặt các dụng cụ khác về vị trí cũ (được khử khuẩn) |
Thuận tiện cho cấp cứu |
|
13 |
Tháo phòng hộ cá nhân tại phòng đệm, rửa tay |
Thực hiện nghiêm túc phòng ngừa lây nhiễm |
|
14 |
Ghi phiếu chăm sóc (nếu có bệnh án điện tử điền ngay trong buồng bệnh, bên ngoài in ra; trường hợp không có trao đổi qua bộ đàm với nhân viên vòng ngoài nghi vào hồ sơ bệnh án) |
Giảm lây nhiễm cho nhân viên y tế trong bệnh viện |
QUY TRÌNH KỸ THUẬT KHÍ DUNG
|
TT |
Các bước thực hiện |
Yêu cầu, mục đích |
|
1 |
Nhân viên mang trang phục phòng hộ cá nhân |
Đeo khẩu trang N95; đeo mạng che mặt |
|
2 |
Kiểm tra hoạt động của máy khí dung. Chuẩn bị dụng cụ |
Chuẩn bị đủ-Kiểm tra trước khi vào buồng bệnh |
|
3 |
Xác định chính xác NB Đánh giá tình trạng hô hấp, rì rào phế nang, ran phổi Nhịp tim, huyết áp Giải thích cho NB biết việc sắp làm Đặt NB ở tư thế thích hợp |
Tư thế ngồi thoải mái/ nằm cao đầu (600-900) |
|
4 |
ĐD đi găng lần 2 Lấy thuốc vào bơm tiêm theo y lệnh |
Kiểm tra 5 đúng |
|
5 |
Dùng bơm tiêm lấy một lượng thuốc cho vào cốc đựng thuốc đã có sẵn NaCl 0,9% |
Theo chỉ định của BS |
|
6 |
Nối Mask khí dung hoặc ống thở miệng vào cốc đựng thuốc. |
|
|
7 |
Đặt Mask lên mặt NB, chỉnh dây cho vừa mũi, miệng hoặc đưa ống thở lên miệng |
Đảm bảo Mask vừa khít lên mũi, miệng/NB ngậm khít ống thở |
|
8 |
Bật công tắc máy khí dung Hướng dẫn NB thực hiện đúng kỹ thuật |
Thở ra tối đa Hít vào chậm, sâu khi hít vào kết thúc. Thở ra chậm, từ từ. Lặp lại đến khi hết thuốc trong cốc đựng |
|
9 |
Tháo Mask khí dung hoặc ống thở miệng và cốc đựng thuốc ra khỏi ống dẫn Mask khí dung hoặc ống thở miệng và cốc đựng thuốc được khử khuẩn Máy khí dung phải khử khuẩn bề mặt |
Khử nhiễm trước khi đưa ra khỏi buồng bệnh, đưa đến khu khử khuẩn |
|
10 |
Đánh giá tình trạng sau khi khí dung |
|
|
11 |
Rác thải |
Khử nhiễm có dán nhãn SARS-COV-2, chuyển về nơi tập kết |
|
12 |
Tháo bỏ trang phục trong phòng đệm, VST |
|
|
13 |
Ghi phiếu chăm sóc: (nếu có bệnh án điện tử điền ngay trong buồng bệnh, trường hợp không có trao đổi qua bộ đàm với nhân viên vòng ngoài nghi vào hồ sơ bệnh án) |
Giảm lây cho nhân viên y tế Các thông số ban đầu: thời gian, trình trạng NB Kết quả đánh giá NB sau khi khí dung |
QUY TRÌNH KỸ THUẬT HÚT ĐỜM
KỸ THUẬT TIẾN HÀNH:
|
TT |
Các bước thực hiện |
Yêu cầu, mục đích |
|
A. Hút đường hô hấp trên (miệng – mũi). |
||
|
1 |
Mặc phòng hộ cá nhân |
Che kín không hở vùng cơ thể |
|
2 |
Chuẩn bị dụng cụ. (Trên xe thủ thuật hoặc giá để cố định ở đầu giường) |
Kiểm tra đầy đủ dụng cụ trước khi thực hiện/vào buồng bệnh |
|
3 |
Giải thích cho NB mục đích của việc sắp làm. Đánh giá tình trạng NB Đặt đầu nghiêng sang một bên (nếu được). |
Xác định đúng NB. Tránh sặc khi hút có thể gây kích thích nôn. |
|
4 |
Điều dưỡng đi găng sạch. |
|
|
5 |
Nối sonde hút với dây máy hút. Bật máy hút, kiểm tra áp lực hút. |
Trẻ sơ sinh: -60 đến – 80 Trẻ nhỏ: – 80 đến – 100 Người lớn: -80 đến – 120 (đơn vị: mmHg) |
|
6 |
Tiến hành hút: Hút miệng: đưa sonde hút vào 4- 6 cm ở vị trí góc hàm và trong canuyl MayO. Hút mũi: đưa sonde hút vào lỗ mũi hai bên, trong khe sàn vách mũi, hướng đi vuông góc với mặt NB đến khi chạm vào ngã ba hầu họng (khoảng 7- 8 cm). Bắt đầu hút tiến hành hút bằng cách đậy cửa sổ sonde hút. Hút ngắt quãng, trong khi hút, vừa rút sonde lên vừa xoay nhẹ nhàng. |
Đưa nhẹ nhàng, không hút khi đưa sonde hút vào, không đưa sonde lên xuống. tránh tổn thương niêm mạc. Theo dõi sắc mặt, SpO2, nhịp tim… trong quá trình hút. |
|
7 |
Hút tráng sonde và lặp lại động tác hút cho đến khi sạch đờm. |
|
|
8 |
Tắt máy hút, tháo sonde hút, ngâm vào xô đựng dung dịch khử khuẩn |
Tránh nhiễm khuẩn bệnh viện. |
|
9 |
Giúp NB về tư thế thoải mái. |
|
|
10 |
Thay chai dung dịch tráng sonde. |
|
|
11 |
Thu dọn dụng cụ: Phân loại rác thải y tế. Đưa dụng cụ bẩn về phòng cọ rửa, xử lý theo đúng quy trình. Xếp đặt các dụng cụ khác về vị trí cũ. Lau khử khuẩn bề mặt |
Khử nhiễm buộc kín dán nhãn COVID, chuyển khử khuẩn |
|
12 |
Ghi phiếu chăm sóc: (nếu có bệnh án điện tử điền ngay trong buồng bệnh, bên ngoài in ra; trường hợp không có trao đổi qua bộ đàm với nhân viên vòng ngoài nghi vào hồ sơ bệnh án) |
Giảm lây nhiễm cho nhân viên y tế |
|
B. Hút đờm đường hô hấp dưới qua ống NKQ, MKQ |
|
|
|
1 |
Mặc phòng hộ cá nhân (PPE) |
|
|
2 |
Chuẩn bị dụng cụ đầy đủ. (Trên xe thủ thuật hoặc giá để cố định tại đầu giường) |
Kiểm ra trước khi vào buồng bệnh |
|
3 |
Giải thích cho NB mục đích của việc sắp làm (nếu có thể). Vỗ rung từ đáy phổi lên ở 3 tư thế (nếu có thể). Nhận định các thông số: FiO2, SPO2, PEEP? (nếu NB thở máy); chẩn đoán: uốn ván, tăng ALNS? Kiểm tra áp lực cuff. Tăng nồng độ oxy trong khí thở (FiO2) lên 100% trước, trong và sau khi hút 3 phút (nếu thở máy). |
Giúp long đờm -> hút đờm có hiệu quả. Tránh tuột ống NKQ/MKQ Tránh mất oxy trong khí thở, trong khi hút. Đảm bảo SpO2 > 90%. |
|
3 |
Giải thích cho NB mục đích của việc sắp làm (nếu có thể). Vỗ rung từ đáy phổi lên ở 3 tư thế (nếu có thể). Trường hợp đặc biệt nằm sấp Nhận định các thông số: FiO2, SPO2, PEEP? (nếu NB thở máy); chẩn đoán: uốn ván, tăng ALNS? Kiểm tra áp lực cuff. Tăng nồng độ oxy trong khí thở (FiO2) lên 100% trước, trong và sau khi hút 3 phút (nếu thở máy). |
Giúp long đờm ->hút đờm có hiệu quả. Tránh tuột ống NKQ/MKQ Tránh mất oxy trong khí thở, trong khi hút. Đảm bảo SpO2 > 90%. |
|
4 |
Mở sẵn sonde hút (đối với sonde hút hở). Điều dưỡng đi găng vô khuẩn hoặc đi găng sạch đối với sonde hút đờm kín. Nối sonde hút với dây máy hút. Bật máy hút, kiểm tra áp lực hút. |
Trẻ sơ sinh: -60 đến – 80 Trẻ nhỏ: – 80 đến – 100 Người lớn: – 80 đến – 120 (đơn vị: mmHg) |
|
5 |
Tiến hành hút: Đưa sonde hút vào nhẹ nhàng, đến khi có cảm giác chạm vào niêm mạc- để kích thích phản xạ ho. Sau đó rút sonde lại khoảng 1- 2cm, thì bắt đầu hút (bằng cách đậy cửa sổ sonde hút hoặc ấn van hút đối với sonde hút đờm kín). Trong quá trình hút, vừa rút lên vừa xoay nhẹ nhàng sonde hút. Tiến hành hút ở 3 tư thế (nếu có thể được). |
Đảm bảo nguyên tắc VK “Nguyên tắc bàn tay sạch”: sau khi đi găng VK, bàn tay cầm sonde hút, chỉ được cầm sonde hút không được chạm vào bất cứ vật gì khác. Không tiến hành hút ở thì đưa sonde vào. Trong khi hút không đưa sonde lên xuống. tránh tổn thương niêm mạc. Theo dõi sắc mặt, SpO2, nhịp tim… Thời gian mỗi lần hút 10- 15 giây. Không hút liên tục giữa các lần hút. Cho NB thở lại máy thở để SpO2 > 90%. Kết thúc đợt hút, đảm bảo cho SpO2 của NB ổn định thì điều chỉnh FiO2 về nồng độ ban đầu. |
|
6 |
Lặp lại động tác hút cho đến khi sạch đờm. |
|
|
7 |
Tắt máy hút, tháo sonde hút, ngâm vào xô đựng dung dịch khử khuẩn. |
Tránh nhiễm khuẩn bệnh viện, lây chéo |
|
8 |
Giúp NB về tư thế thoải mái. |
|
|
9 |
Thay chai dung dịch tráng sonde. |
|
|
10 |
Thu dọn dụng cụ: Phân loại rác thải y tế. Đưa dụng cụ bẩn về phòng cọ rửa, xử lý theo đúng quy trình. Xếp đặt các dụng cụ khác về vị trí cũ. Xử khuẩn bề mặt |
Khử nhiễm buộc kín dán nhãn COVID, chuyển khử khuẩn |
|
11 |
Tháo bỏ trang phục phòng hộ tại phòng đệm; rửa tay |
|
|
12 |
Ghi phiếu chăm sóc: (nếu có bệnh án điện tử điền ngay trong buồng bệnh, bên ngoài in ra; trường hợp không có trao đổi qua bộ đàm với nhân viên vòng ngoài nghi vào hồ sơ bệnh án) |
Giảm lây nhiễm cho nhân viên y tế |
QUY TRÌNH KỸ THUẬT CHĂM SÓC RĂNG MIỆNG
|
TT |
Các bước thực hiện |
Yêu cầu, mục đích |
|
1 |
Mặc trang phục phòng hộ cá nhân |
Che kín cơ thể, mạng che mặt |
|
2 |
Chuẩn bị dụng cụ đầy đủ. |
Kiểm tra lại trước khi vào buồng bệnh |
|
3 |
Thông báo và giải thích cho NB, gia đình NB mục đích của việc sắp làm (nếu được). Đặt NB nằm, mặt nghiêng qua một bên. |
|
|
4 |
Choàng khăn qua cổ, đặt khay quả đậu bên má NB |
Tránh ướt ga, quần áo. |
|
5 |
Điều dưỡng sát khuẩn tay. |
|
|
6 |
Mở hộp chăm sóc. Rót dung dịch vào bát kền: 01 bát kền nước muối sinh lý, 01 bát kền đựng dung dịch xúc họng như Clohexidine 0,12%, Povidine, Listerine, Givanex…. Lấy gạc củ ấu cho vào hộp chăm sóc. |
|
|
7 |
Điều dưỡng đi găng. |
|
|
8 |
Tháo răng giả (nếu có) Thăm khám và nhận định tình trạng bệnh |
Nhận định tình trạng ý thức Kiểm tra áp lực cuff NKQ/MKQ Thăm khám miệng theo BRUSHED |
|
9 |
Tiến hành chăm sóc răng miệng: Dùng kẹp phẫu tích gắp gạc củ ấu nhúng vào dung dịch NaCl 0,9% chuyển sang panh, chà rửa hai hàm răng theo thứ tự: hàm trên, hàm dưới, mặt trong, mặt nhai, lưỡi, vòm họng, hai góc hàm phía mặt trong má, lợi. Dùng cây đè lưỡi mở rộng miệng NB để đánh rửa cho dễ. Thay gạc củ ấu, vệ sinh nhiều lần cho đến sạch. Dùng gạc cầu nhúng vào dung dịch sát khuẩn chlohexidine 0,12% và lau dọc cung răng, lưỡi, nướu. |
Bảo đảm kỹ thuật vô trùng trong trường hợp có thương tích ở miệng. NB hôn mê, thận trọng lúc nhúng ướt gạc củ ấu, tránh sặc. NB không tự súc nhổ được cần phải dùng bơm tiêm rửa đồng thời phải hút. Không xúc miệng sau khi đã lau bằng dung dịch sát khuẩn |
|
9 |
Lau khô miệng, rửa mặt sạch sẽ cho NB. |
Rửa hai mắt trước. |
|
10 |
Bôi Glycerine/Vaseline vào môi NB cho đỡ khô. |
Sau khi chăm sóc răng miệng. |
|
11 |
Đặt NB về tư thế thoải mái. |
|
|
12 |
Thu dọn dụng cụ: Phân loại rác thải y tế. Đưa dụng cụ bẩn về phòng cọ rửa, xử lý theo đúng quy trình. Xếp đặt các dụng cụ khác về vị trí cũ. Khử khuẩn bề mặt |
Khử nhiễm buộc kín dán nhãn COVID, chuyển khử khuẩn |
|
|
Tháo bỏ trang phục phòng hộ tại phòng đệm |
|
|
|
Ghi phiếu chăm sóc: (nếu có bệnh án điện tử điền ngay trong buồng bệnh, bên ngoài in ra; trường hợp không có trao đổi qua bộ đàm với nhân viên vòng ngoài nghi vào hồ sơ bệnh án) |
Giảm lây nhiễm cho nhân viên y tế |

Reviews
There are no reviews yet.